Décision du plan de traitement dans la gestion des péri-implantites : intérêt des logiciels de planification

Comment gérer les péri-implantites?. Comment sauver les implants menacés? Logiciels de plannification et Lasers
Intérêt des logiciels de planification implantaire dans la décision de traitement d’une périimplantite
Parution LS 79 - Septembre 2018
Auteur : Dr Amandine PARA
Lire aussi sur les lasers :
La maintenance parodontale : acte essentiel aprés traitement des parodontites et peri implantites
Regénération osseuse assistée par laser
Simplicité et efficacité en hygiène bucco-dentaire
Place des lasers en Esthétique bucco dentaire quotidienne
Influence de l’utilisation d’un laser diode dans l’extraction des dents de sagesse incluses
Avulsion d'une racine fracturée en vue d'implantation assistée par laser
Introduction
Un implant sur dix présente une périimplantite, au bout de 8 ans en moyenne (Koldsland, 2010.).
Redéfinie récemment lors de la conférence de consensus (4ème groupe de travail) sur la classification des maladies parodontales et péri implantaires (Berglundh, 2018), la périimplantite est une maladie infectieuse liée à la plaque qui atteint les tissus péri implantaires, muqueux et osseux. Elle se caractérise cliniquement par un saignement au sondage, avec un sondage de plus de 5 mm. Radiographiquement, on note une perte osseuse d’aspect radioclair, souvent en forme de cuvette. Elle s’accompagne de l’un ou plusieurs des facteurs de risque suivants : tabac, ciment résiduel, hygiène buccale insuffisante, contrainte sur l’implant, muqueuse kératinisée absente et événements de vie stressants.
Plusieurs classifications anatomiques ont été proposées : la classification de Schwarz donne une bonne indication de la géométrie du défaut.
D’autres classifications proposent une stratégie thérapeutique en fonction de la situation gingivale et de la perte osseuse (stratégie thérapeutique « CIST » de Lang) (Bouchard et coll).
Le maintien d’un implant en fonction passe par l’élimination du tissu de granulation, la décontamination de la surface implantaire et un aménagement ostéomuqueux en cas de biotype parodontal fin ou pour reconstruire le tissu osseux résorbé. Enfin le contrôle d’un environnement local favorable à l’hygiène du patient est primordial. (Nguyen-Hieu, 2012).
Les techniques actuelles de traitement de la périimplantite combinent des moyens mécaniques, chimiques et photoniques de plus en plus décrits dans la littérature (Para, 2018).
Quelle que soit l’école et la philosophie de traitement, tous les auteurs s’accordent sur le fait qu’au contraire d’une dent, un implant mobile ne peut pas être conservé et doit être retiré. Théoriquement, il en est de même pour un implant ayant perdu plus de 70% d’os et pour lequel il ne reste que quelques spires apicales intégrées. Toutefois, en pratique le fondement de la décision de conserver ou retirer un implant défectueux est multifactoriel, et est un sujet de controverse en implantologie.
Quand sauvegarder ou retirer un implant ?
Cette question passionne les débats davantage que lorsqu’il s’agit de conserver des dents dans un contexte parodontal affaibli.
Maintenant que la perte osseuse peut être stabilisée de façon de plus en plus prédictible autour des implants, l’ampleur du succès varie selon la taille et la configuration du défaut osseux. La décision de retirer ou maintenir sur site un implant affaibli doit être considérée en regard d’une part du pronostic fonctionnel et esthétique, et d’autre part du désir du patient qui a investi du temps et de l’argent dans son traitement implantaire.
Plusieurs articles présentent des critères décisionnels de retrait ou de conservation des implants. Le plus récent est celui de Tarnow et collaborateurs (2016), qui proposent différents facteurs clés de décision. Nous les avons répertoriés dans le tableau ci-après. Le pour et le contre doivent être évalués comme lorsqu’il s’agit de sauver une dent.
Les facteurs pris en considération dans la balance sont d’ordre biologique, prothétique, anatomique, parodontal, mécanique et humain (Tableau 1) :
-
Mobilité de l’implant
-
Nécessité de refaire la prothèse sur l’implant en périimplantite
-
Implant malade engagé dans une reconstruction prothétique implantoportée plurale
-
Les composants prothétiques spécifiques de l’implant malade ne sont plus commercialisés
-
Positionnement de l’implant incompatible avec un nouveau projet prothétique
-
Implant malade en situation inesthétique : trop vestibulé ou pas assez enfoui
-
Accessibilité de l’implant pour traiter la périimplantite
-
Pronostic du traitement de la périimplantite
-
Contrôle du biotype parodontal : pronostic de greffe muqueuse sur la surface implantaire contaminée
-
Facilité de retrait de l’implant en périimplantite au moyen d’un système de torque inversé (connectique interne accessible, espace dent-implant suffisant)
-
Retrait de l’implant malade impossible autrement que par une tréphine : provoquant un dégât osseux résiduel trop important
-
Risque de fracture de l’implant lors du retrait (implant long et fin en forme de vis)
-
Absence de consentement du patient de retirer son implant (attachement émotionnel, contrainte financière…).
Dans la balance entrent également le temps, la longueur et le coût de la procédure pour sauver l’implant et le remplacer dans la foulée éventuellement.
Ces éléments d’analyse nous aident à prendre la décision et à l’expliquer à notre patient pour éclairer son choix. La décision finale lui appartient.
Réflexion autour d’un cas clinique : aide de la planification implantaire numérique dans la décision de retrait d’un implant en périimplantite
En présence d’un implant dont la position est incompatible avec un projet prothétique, le recours à un logiciel de planification implantaire apparait comme un outil de réflexion et de compréhension appréciable, à la fois pour le praticien et pour le patient.
Le cas clinique proposé ci-dessous illustre l’intérêt des logiciels de planification implantaire pour guider la décision de retrait d’un implant en périimplantite modérée.
Le patient âgé de 69 ans, se présente en consultation en mars 2016 pour la mobilité de son bridge implantoporté en secteur 4. Il s’agit d’un bridge de 3 éléments pour remplacer 45, 46 47 (fig.1), supporté par 4 implants (45, 46, 47, 47 bis). Il ne ressent aucune douleur mais une légère gène au niveau de l’implant 45.
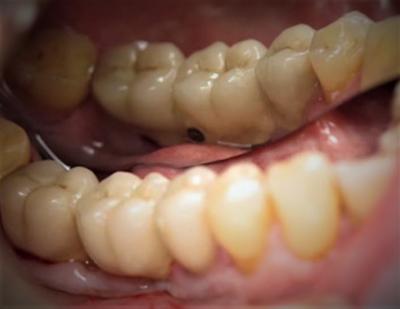
Figure 1 : situation prothétique initiale : bridge de 3 dents sur 4 implants
Cliniquement on note des signes positifs de périimplantite : suppuration et saignement au sondage avec une profondeur de sondage périphérique de 9 mm autour des implants médians.
Radiographiquement, on remarque un cratère radioclair autour de l’implant central et une perte osseuse sur le tiers de la hauteur de l’implant distal (fig.2).
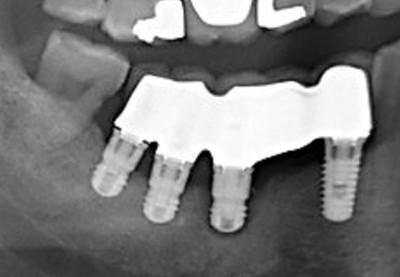
Figure 2 : radiographie caractéristique de la périimplantite sur les implants médians. L’implant 46 entour d’un liséré radioclair périphérique total et en périimplantite terminale
L’implant 46 est en classe 3 de Schwarz et ne peut pas être conservé.
Le traitement proposé au patient consiste à déposer son bridge et déposer l’implant en classe 3. Les autres implants seront réévalués en peropératoire.
Lors de la dépose du bridge, il s’agissait d’une armature télescope scellée de 3 dents, sur une infrastructure métallique transvissée (fig.3). Une fois le lambeau récliné, les 2 implants médians mobiles sont déposés facilement à l’aide d’un davier (fig.4 et 5). Les 2 implants restants bordent l’édentement, et ne présentent pas de périimplantite ni de perte osseuse importante. Ils sont décontaminés par aéropolissage et conservés.
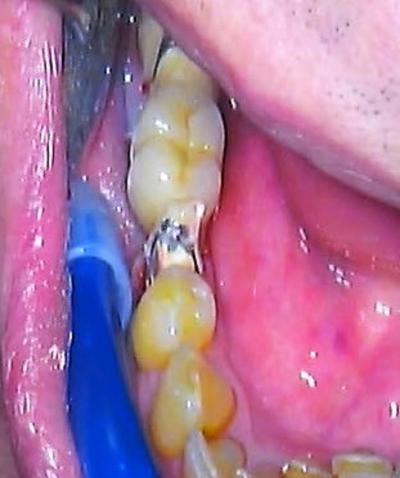
Figure 3 : infracstructure transvissée du bridge téléscope
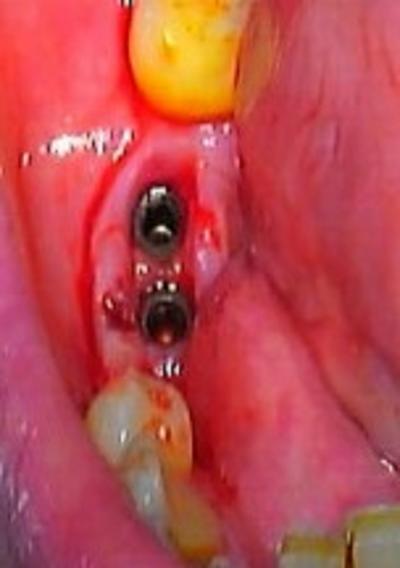
Figure 4 : situation peropératoire des implants à retirer
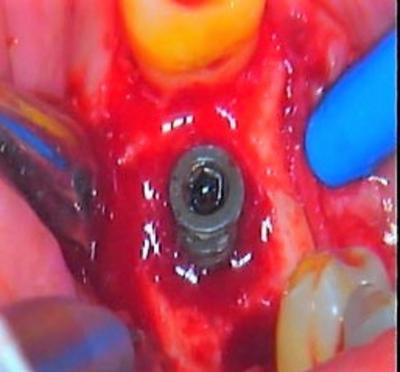
Figure 5 : situation de l’implant 47 après dépose des implants médians
Le patient ne souhaitant pas rester sans dents, l’infrastructure fracturée du bridge a été conservée provisoirement, englobée dans de la résine reconstituant l’extrados par automoulage du bridge initial.
Le patient ayant conservé les références de ses implants, nous lui avons proposé de prendre une empreinte lors de la réévaluation de la cicatrisation à 3 mois, afin de réaliser un bridge transitoire de plus longue durée supporté par les 2 implants restés en bouche.
Les alvéoles ont été curetées et décontaminées au laser erbium Yag (190mJ, 3,8W, 20Hz, Pluser DoctorSmile), puis par thérapie photochimique sous eau oxygénée à 10 volumes à l’aide d’un laser Diode 970nm (cycle de service 20%, 1,8W, 6000Hz, Sirolaser Advance) (fig.6 et 7).
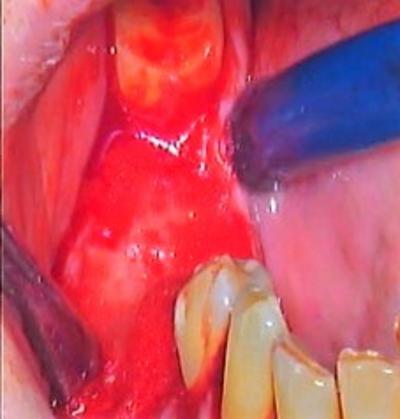
Figure 6 : mise ne place d’eau oxygéné pour décontaminer le site
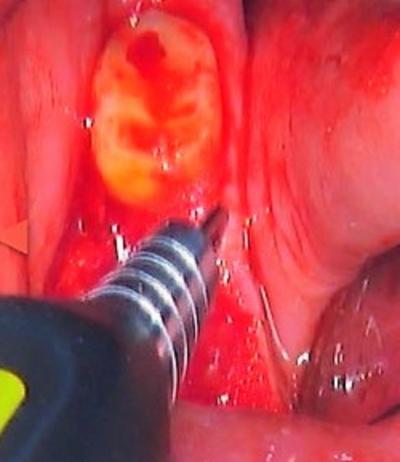
Figure 7 : thérapie photochimique à l’aide de laser diode pour stimuler la cicatrisation osseuse et décontaminer l’alvéole
La réévaluation de la cicatrisation à 3 mois montre une situation clinique satisfaisante, l’os est en cours de cicatrisation (fig.8).
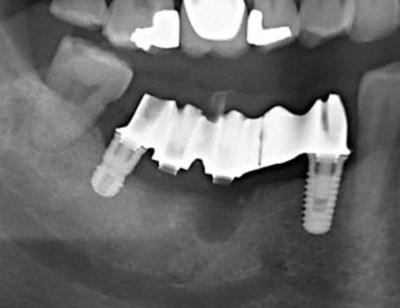
Figure 8 : cicatrisation osseuse satisfaisante à 3 mois, et situation stable des implants 45 47
Malheureusement, à ce stade du traitement le patient n’a pas souhaité réaliser l’empreinte prévue pour le bridge transitoire. Nous l’avons informé de la fragilité de la construction prothétique faite en cours de chirurgie, du risque de fracture de ce bridge provisoire et de la nécessité de réaliser une nouvelle prothèse implantoportée sur des piliers plus nombreux.
Il n’est pas revenu aux rendez-vous de maintenance, et il nous sollicite à nouveau 2 ans après, suite à la fracture de son bridge provisoire de fortune.
La situation a évolué désormais : l’implant distal non entretenu présente une périimplantite modérée, avec un saignement, une suppuration au sondage et une perte osseuse horizontale (fig.9). Un nouveau plan de traitement prothétique et implantaire est envisagé : à l’aide d’un logiciel de planification implantaire (Codiagnostix), sont intégrés le cone beam et l’empreinte optique de la situation des implants (fig.10) sur les vis de cicatrisation.
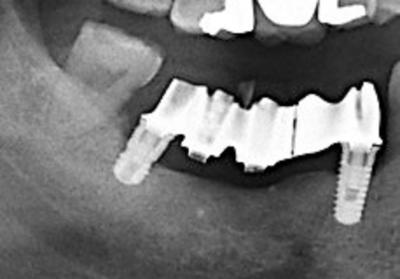
Figure 9 : situation dégradée sur l’implant 47 après 2 ans sans maintenance
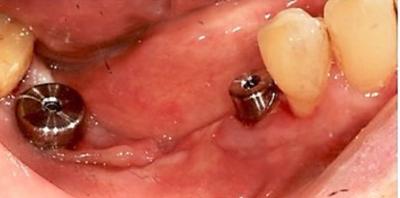
Figure 10 : vis de cicatrisation remises en place pour l’empreinte optique de situation implantaire
Un wax up virtuel (fig.11) est réalisé pour remplacer les 3 dents manquantes (45 46 47) avec a priori un implant par dent en conservant l’implant mésial 45 en bon état. La position idéale des implants est planifiée (fig.12 et 13) afin de modéliser ensuite un guide chirurgical pour poser les implants par rapport à l’os et aux futures couronnes.
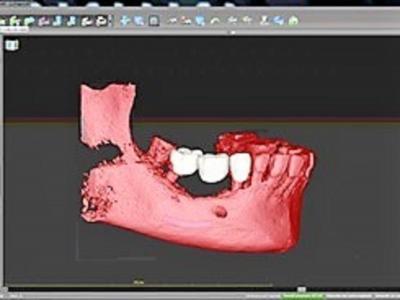
Figure 11 : wax up virtuel des futures couronnes
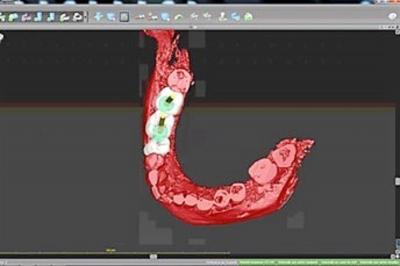
Figure 12 : vue occlusale de l’émergence des implants planifiés
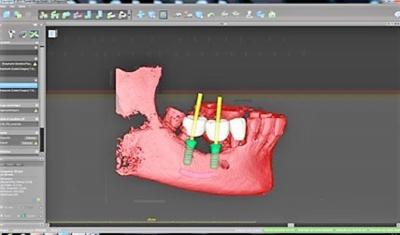
Figure 13 : vue vestibulaire de la répartition des implants planifiés, et de l’axe défavorable de l’implant 47
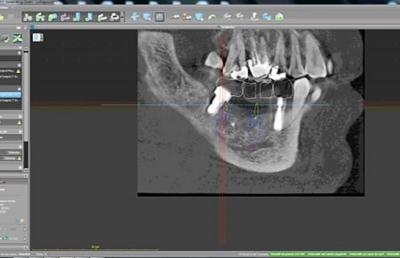
Figure 14 : évaluation du projet selon les conditions osseuse et visualisation de l’axe défavorable de l’implant 47 en périimplantite
Notre projet numérique met en évidence la mauvaise position de l’implant distal 47, très proche de la dent 48 et dont l’axe nous imposera à nouveau des acrobaties prothétiques (fig.14).
Nous sommes alors en présence d’un implant atteint de périimplantite modérée (classe IIc de Schwarz), dans une situation incompatible avec le projet prothétique souhaité. D’autre part, le patient n’a pas montré pas une grande observance du planning de maintenance implantaire auparavant, et nous ne pouvons pas garantir que cela sera le cas pour le suivi de l’implant malade au cas où il serait maintenu en place.
Devons-nous conserver ou pas cet implant ? Ci-dessous l’analyse des critères de décision (Tableau 2) :
tableau 2: critères de décision de retrait de l’implant 47
En considérant tous ces éléments, nous prenons la décision de retirer cet implant.
L’explication de notre choix au patient est facilitée par l’animation 3D du logiciel de planification et le patient (ingénieur physicien retraité plutôt cartésien) semble comprendre la démarche intellectuelle et valide le projet proposé.
La fabrication du guide chirurgical est donc confirmée pour l’intervention chirurgicale à venir (fig.15), ainsi que la préparation en amont d’un bridge provisoire qui sera solidarisé à des piliers provisoires transvissés.
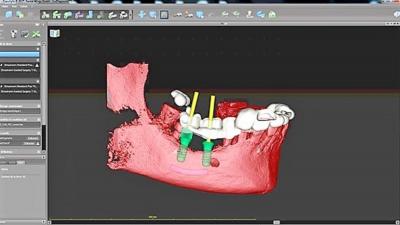
Figure 15 : modélisation du guide chirurgical dentoporté (logiciel Codiagnostix) avant impression 3D
Sans périimplantite, nous aurions choisi de conserver son implant avec une structure prothétique complexe. L’intérêt du logiciel ici a été de mettre en parallèle les conditions osseuses péri implantaires affaiblies (image radiographique 3D, ficher Dicom du cone beam) et les futures couronnes sur montage directeur virtuel (sur l’empreinte optique intraorale, fichier STL).
In fine après plusieurs jours, le patient a souhaité reporter cette intervention. La technologie nous a-t-elle desservi ? Lorsqu’il s’agit de ré intervenir sur des implants déjà posés, le facteur humain semble plus difficile à maitriser que lorsqu’il s’agit de dents naturelles.
DISCUSSION
La décision d’enlever un implant doit être fondée sur des évaluations cliniques et radiographiques. Si l’implant est jugé sans espoir, il y a des dispositifs qui facilitent son enlèvement. La facilité d’explantation dépendra de la proximité de l’implant défaillant par rapport à la dent ou à l’implant voisin et de l’épaisseur corticale qui l’entoure.
Jusqu’en 2010, l’alvéolectomie à l’aide d’une fraise fissure (sillon créé en distal et mésial de l’implant, en direction apicale pour y insérer un élévateur fin), et la tréphine étaient utilisées presque exclusivement pour la dépose des implants défectueux. Au cours de la dernière décennie, la technique d’extracteurs d’implants (par exemple, kit 3i implant extractor) est devenue le traitement de premier choix (71 %) en raison de sa simplicité et de son élégance, ainsi que de l’insertion prévisible d’un autre implant dans le même site (Stajcic, 2016).
De plus, il est possible d’effectuer des réimplantations avec succès, mais leur taux de survie semble être inférieur à celui des implants placés dans des sites où ils n’étaient pas perdus auparavant. Le taux de survie des implants placés en seconde tentative (après un premier échec implantaire) est de 89% à 16mois en moyenne, et chute à 74% à 15 mois en moyenne en troisième tentative. Ces taux de survie sont plus que dans d’autres situations, subordonnés au contrôle des facteurs de risque principaux des périimplantites (Zhou, 2016).
Conclusion
En conclusion, le nombre d’implants posés a augmenté de façon spectaculaire au cours des dix dernières années, de sorte que le nombre de défaillances devrait augmenter en conséquence. Les implants dentaires malades ne devraient pas être condamnés prématurément, car les patients réagissent souvent bien aux techniques actuelles de traitement de périimplantite.
Cela nécessiterait l’émergence d’une activité spécialisée de « péri-implantologue » alliant la chirurgie parodontale et mucogingivale, la chirurgie implantaire pour explanter et reconstruire ou réimplanter immédiatement dans un site défectueux, la maitrise des nouvelles techniques de décontamination implantaire et une bonne maitrise de la mécanique prothétique implantaire pour le retrait préalable des restaurations. Hypothèse à vérifier dans 5 ans.
Bibliographie
1. Berglundh T, Armitage G, Araujo MG, Avila-Ortiz G, Blanco J, Camargo PM, Chen S, Cochran D, Derks J, Figuero E, Hämmerle CHF, Heitz-Mayfield LJA, Huynh-Ba G, Iacono V, Koo KT, Lambert F, McCauley L, Quirynen M, Renvert S, Salvi GE, Schwarz F, Tarnow D, Tomasi C, Wang HL, Zitzmann N.
Peri-implant diseases and conditions: Consensus report of workgroup 4 of the 2017 WorldWorkshop on the Classification of Periodontal and Peri-Implant Diseases and Conditions.
J Periodontol. 2018 Jun;89 Suppl 1:S313-S318.
2. Bouchard P. et coll.
Parodontologie et dentisterie implantaire, vol. 1, chap.17.
3. Koldsland OC, Scheie AA, Aass AM.
Prevalence of peri-implantitis related to severity of the disease with different degrees of bone loss.
J Periodontol. 2010 Feb;81(2):231-8.
4. Mombelli A, Müller N, Cionca N.
The epidemiology of peri-implantitis.
Clin Oral Implants Res. 2012 Oct;23 Suppl 6:67-76.
5. Nguyen-Hieu T, Borghetti A, Aboudharam G.
Peri-implantitis: from diagnosis to therapeutics.
J Investig Clin Dent. 2012;3:79-94.
6. Stajčić Z, Stojčev Stajčić L, Kalanović M, Đinić A, Divekar N, Rodić M.
Int J Oral Maxillofac Surg. 2016 May;45(5):641-8.
Removal of dental implants: review of five different techniques.
7. Para A.
Gestion clinique des péri‐implantites et données de la littérature.
LS 77 journal stomato-implanto.com, Mars 2018
8. Tarnow DP, Chu SJ, Fletcher PD.
Clinical Decisions: Determining When to Save or Remove an Ailing Implant.
Compend Contin Educ Dent. 2016 Apr;37(4):233-243. Review.
9. Zhou W, Wang F, Monje A, Elnayef B, Huang W, Wu Y.
Feasibility of Dental Implant Replacement in Failed Sites: A Systematic Review.
Int J Oral Maxillofac Implants. 2016 May-Jun;31(3):535-45. n