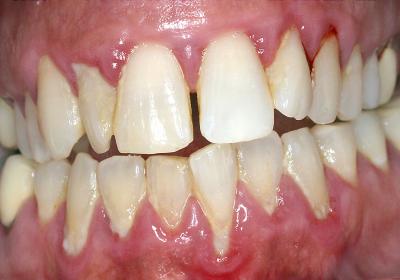
L'efficacité vérifiée des traitements parodontaux assistés aux lasers diodes
 Les lasers diode ont une efficacité vérifiée dans les traitements parodontaux. Le Dr G. Rey nous explique toutes les techniques de diagnostic et de traitement depuis la première consultation jusqu’à la dernière séance de cicatrisation et maintenance.
Les lasers diode ont une efficacité vérifiée dans les traitements parodontaux. Le Dr G. Rey nous explique toutes les techniques de diagnostic et de traitement depuis la première consultation jusqu’à la dernière séance de cicatrisation et maintenance.
L’EFFICACITÉ VÉRIFIÉE DES TRAITEMENTS PARODONTAUX ASSISTÉS AUX LASERS DIODES
par le Dr Gérard REY, Directeur d'enseignement des lasers médicaux Paris Garancière, Milan Biccoca, Montpellier UFR
Lire aussi sur le sujet :
La maintenance parodontale : acte essentiel aprés traitement des parodontites et peri implantites
Biostimulation laser et harmonie céllulaire
Gestion des résections apicales assistée au laser
Regénération osseuse assistée par laser
Simplicité et efficacité en hygiène bucco-dentaire
Place des lasers en Esthétique bucco dentaire quotidienne
Influence de l’utilisation d’un laser diode dans l’extraction des dents de sagesse incluses
-
INTRODUCTION
Notre profession médico dentaire est en constante évolution et nous oblige à des mises à jour constantes de nos connaissances afin de disposer des compétences nécessaires à une indépendance thérapeutique qui nous permet de proposer aux patients toutes les options de soins disponibles.
Le Conseil National de l’Ordre a fort justement rappelé cette obligation en 2015 en la complétant par une définition claire de notre mission qui est de « conserver le plus longtemps possible la sphère endo-buccale dans son état naturel ».
C’est bien là le véritable objectif des traitements parodontaux lasers assistés qui permettent avec beaucoup d’efficacité de guérir la grande majorité des infections parodontales dans le but de la conservation de nos dents naturelles.
Cette technique, vérifiée aujourd’hui sur des milliers de patients par l’ensemble des praticiens correctement formés, fait partie depuis plus de 10 années des traitements conformes aux données actuelles et acquises de la science médicale.
Les formations sont aujourd’hui possibles dans un cadre universitaire indépendant et particulièrement :
- à Paris Garancière avec le « Certificat de Compétence Clinique en chirurgie dentaire lasers assistée » (Information : ligot@univ-paris-diderot.fr)
- à l’UFR d’Odontologie de Montpellier avec l’ »Attestation de formation à la chirurgie dentaire lasers assistée » (Information : odonto-formation-permanente@umontpellier.fr).
Une collaboration Européenne très active est conduite entre notre équipe d’enseignement, les Universités de Milan Bicocca, de Genève, de Liège et l’Association « International Medical Laser Academy » (I.M.L.A.)
C’est ce travail d’équipe qui a permis de vérifier et valider les protocoles présentés dans cette parution, entièrement dédiée aux Techniques Parodontales Lasers Assistées qui vont être abordées point par point.
Lire aussi sur ce sujet :
L'efficacité vérifiée des traitements parodontaux assistés par laser
Regénération osseuse assistée par laser
-
LA CONSULTATION INITIALE AVANT TRAITEMENT PARODONTAL, CHIRURGICAL OU IMPLANTAIRE
La consultation initiale est un acte essentiel qui ne peut en aucun cas être traitée en quelques minutes d’examens cliniques et radiographiques. Elle nécessite un temps important (plus d’une heure) afin de déterminer avec exactitude les relations entre l’écosystème du patient et les pathologies constatées.
-
La réception des Patients
Il est essentiel est de préparer ce premier contact par avance en envoyant un questionnaire médical, un plan d’accès et un courrier de bienvenue.
L ‘équipe médicale doit être formée à cet accueil afin de répondre aux questions des patients sans aggraver l’anxiété d’un malade déjà peu rassuré.
Il n’est pas souhaitable d’installer directement les nouveaux patients dans le cabinet de soins, il est préférable de disposer d’un bureau permettant d’écouter leurs dires et leurs explications qui permettront souvent de comprendre les facteurs aggravants de la vie professionnelle ou familiale qui peuvent parfois exister. (Fig. 01)
Cette première partie de la consultation initiale permet de déterminer le facteur de risque du patient dont l’incidence sur le développement et les récidives des infections bucco dentaires est important (Charron J, Mouton C 2003).
Fig. 01 – Le premier contact doit permettre d’écouter le patient
-
Le diagnostic clinique des Pathologies
Le patient est ensuite dirigé vers le cabinet de soins pour effectuer un examen clinique général et noter tous les dysfonctionnements esthétiques et fonctionnels, ainsi que toutes les pathologies décelables sur les tissus durs et mous de la cavité bucco dentaire.
Au cours de cet examen, les mobilités de chaque dent sont notées de 1 à 4.
L’hygiène bucco dentaire initiale fait l’objet d’un examen attentif pour noter les zones qui devront être plus particulièrement surveillées dans l’avenir (Alcouffe F. 1998). Les signes révélateurs du diagnostic sont également noté sur la fiche parodontale : saignements, suppurations, halitose, tartre sous gingival, migrations éventuelles, etc. ….
Cet examen clinique est complété par un examen radiographique complet. (Fig. 02)
Pour l’examen radiographique, une radiographie panoramique de très bonne qualité semble préférable à un bilan long cône afin de permettre une vue plus globale des tissus osseux maxillaires et mandibulaires, sous réserve d’une qualité qui autorise un diagnostic des lésions osseuses et des traitements bucco dentaires existants. Dans le cas contraire, un bilan long cône est effectué dans la même séance.
Cet examen radiographique doit être effectué avec précision pour déterminer l’indice de perte de soutien osseux de chaque dent que nous notons de 1 à 4 sur la fiche parodontale.
L’addition de l’indice de mobilité et de l’indice de perte de soutien osseux nous donne la valeur initiale de chaque élément dentaire qui est :
- de 2 à 3 : Avenir rassurant
- de 4 à 5 : Avenir incertain et utilisation comme pilier prothétique aléatoire sans guérison des pathologies
- de 6 à 8 : Avenir compromis, l’extraction peut être envisageable si le traitement mis en œuvre n’est pas efficace.
Fig. 02 Les examens cliniques et radiographiques doivent être complets
-
L’indispensable vérification bactériologique
Cet examen bactériologique est effectué sous microscope à contraste de phase grâce au biofilm sous gingival prélevé et écrasé entre lame et lamelle dans une goutte d’eau mélangée de salive. Cette vérification, effectuée facilement en cabinet, permet une excellente communication immédiate et donne un avis assez précis sur la pathogénicité de la flore bucco-dentaire présente dans les tissus parodontaux (Mouton C et al – 1999) (Van Winkekhoff AJ – 2003).
Cette analyse sous microscope autorise un premier diagnostic (Fig. 03) qui peut être utile pour prescrire au patient les médicaments éventuellement nécessaires et lui donner les conseils d’hygiène bucco dentaire personnalisés à sa maladie (Alcouffe F. 1998).
L’observation sous microscope doit être complétée par une recherche bactériologique de laboratoire par sonde ADN (PCR Real Time) qui donne la connaissance des bactéries invisibles réellement présentes dans les tissus parodontaux (Avril JL et al 2000) (Socransky SS. 1992).

Fig. 03 – Indispensable pour le 1er examen et pour les vérifications à chaque maintenance
La présence du Complexe rouge de Socransky (Treponema denticola + Porphyromonas gingivalis + Tannerella forsythia) doit être absolument diagnostiquée. (Fig. 04) (Socransky et al 1998)
Fig. 04 – La sonde ADN permet de connaître les bactéries invisibles au microscope
Les bactéries des complexes rouge et orange ont une importance sur la santé générale et il est de notre responsabilité de renseigner le patient sur cet état antérieur. (Fig. 05) (Meuric et al 2007).
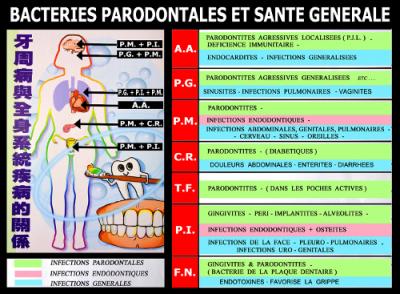
Fig. 05 – Influence des bactéries buccales sur la santé générale
Dans un arrêté du 5 mars 2015, la Cour de Cassation a estimé que le « non respect du devoir de se renseigner avec précision sur l’état de santé antérieur du patient afin d’évaluer les risques encourus, et lui permettre de donner un consentement éclairé » est une faute. (Fig. 06)
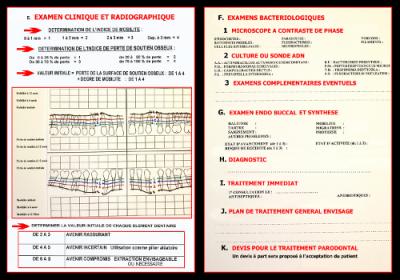
Fig. 06 - Se renseigner avec exactitude sur l’état antérieur est une obligation
Un devis de simple information est remis au patient après la synthèse des éléments de diagnostic effectués au cours de cette longue consultation.
Ce devis ne peut comprendre que le premier traitement envisagé, les éventuelles solutions prothétiques ne pouvant être sérieusement proposées qu’après la consolidation définitive des pathologies parodontales constatées.
Aucune signature n’est demandée à ce stade d’information.
-
La motivation à une hygiène bucco dentaire adaptée
Au cours de cette 1° consultation, des photographies de l’état clinique initial sont archivées pour servir de référence et pouvoir être comparées avec les images prises postérieurement.
Si nécessaire, un programme de soins immédiat peut être prescrit pour améliorer rapidement les souffrances du malade avant le traitement parodontal (antiseptiques, antibiotiques, antalgiques, etc. …) (Walker CB 2000) mais l’expérience a confirmé que l’utilisation des traitements lasers assistés n’obligent plus à une prise systématique d’antibiotiques (dans notre exercice la prescription antibiotique a été diminuée de plus de 80 % pour les maladies parodontales).
La motivation à l’hygiène bucco dentaire fait également partie de cette 1° consultation. Il est nécessaire de disposer d’un matériel de démonstration afin d’expliquer clairement les raisons et les méthodes d’utilisation des différents produits et matériel conseillés. (Fig. 07)

Fig. 07 – Matériel de démonstration et photographies initiales sont nécessaires à la 1ère consultation
Le lecteur trouvera un article complet sur l’Hygiène bucco-dentaire dans « La Lettre de la Stomatologie » N°60 de Novembre 2013. (Rey G 2013)
A la suite des nombreux tests que nous avons effectués avec l’équipe de l’International Medical Laser Academy, il a pu être démontré que les brosses électriques ont une efficacité nettement améliorée par rapport aux brosses manuelles, que les brosses à mouvement vertical sont préférables aux brosses à mouvement rotatif, et que l’utilisation de l’hydropulseur est une stricte nécessité quotidienne pour conserver une bonne santé dentaire. (Rey G et coll. 2014)
La remise d’un fascicule adapté et personnalisé au patient est indispensable pour une bonne motivation. (Fig. 08)

Fig. 08 - Remise d’un fascicule adapté au patient
Les mauvaises habitudes des patients nécessitent des schémas simples et facilement consultables pour améliorer leur maintenance quotidienne. (Fig. 09)
La grande majorité des patients se contente d’un brossage aléatoire qui couvre surtout les secteurs faciles d’accès en oubliant ceux moins accessibles qui peuvent ainsi se réinfecter et provoquer une récidive de la pathologie parodontale. (Cvitkovitch DG et al. 2003)
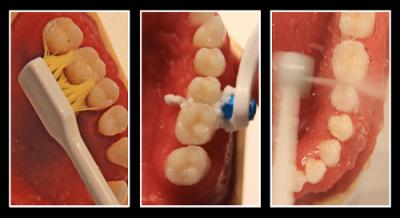
Fig. 09 Brosse électrique, brossettes interdentaires et Hydropulseur.
Tous 3 indispensables pour une hygiène bucco dentaire parfaite
Le mouvement le plus simple pour un droitier est de commencer par les faces palatines des molaires maxillaires gauches en effectuant le brossage de l’ensemble des faces palatines des dents maxillaires jusqu’au coté droit.
Ensuite une simple rotation amène la brosse à dents sur les faces vestibulaires qui sont brossées sur l’ensemble des dents jusqu’au niveau des molaires gauches.
Une simple descente de la brosse sur les faces vestibulaires de la mandibule va permettre de brosser celles-ci jusqu’au niveau des molaires mandibulaires droites.
Enfin, une simple rotation amène la brosse sur les faces linguales des molaires mandibulaires qui sont brossées de la droite vers la gauche pour terminer le brossage de l’ensemble des dents mandibulaires et maxillaires en un minimum de temps.
Le mouvement est identique avec un hydropulseur et nous avons vérifié un gain de temps considérable pour un résultat nettement amélioré par rapport à un brossage aléatoire qui est souvent fait machinalement. (Fig. 10)
Le temps moyen nécessaire pour un brossage est ainsi réduit à 1’10’’ environ, le temps moyen pour le passage de l’hydropulseur est à peu près identique, soit donc un gain de temps d’environ 6 mn par jour qui représente plus de 36 heures sur une année (plus d’une semaine de travail !)
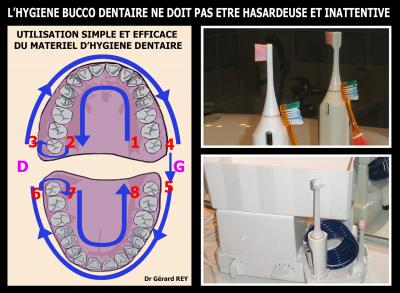
Fig. 10 Protocole pour obtenir un meilleur résultat avec un gain de temps important
Le protocole d’hygiène bucco dentaire conseillé est bien sur adapté à chaque patient en fonction de l’état dentaire et prothétique de celui ci. La fiche de protocole quotidien indiquée (fig.11) est une moyenne qui permet de maitriser les facteurs de risques et d’éviter les récidives des infections parodontales et peri-implantaire. (Haffajee AD et al. 1999)
Le rôle de l’hydropulseur est essentiel et son utilisation bi-quotidienne indispensable. Nous le préconisons aujourd’hui matin et soir à tous les malades en général après le brossage, et avant celui ci si ils effectuent un mélange H2O2 / Bicare plus en remplacement du dentifrice.
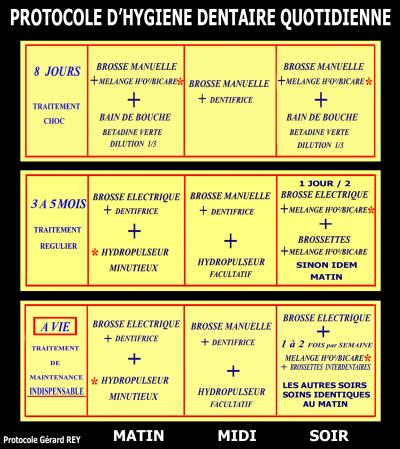
Fig. 11 – Conseils quotidiens adaptés aux maladies parodontales et implantaires
-
LE TRAITEMENT PARODONTAL
-
Le choix du programme de traitement
Il existe une opinion qui indique une préférence pour un traitement en 1 ou 2 fois (maxillaire et mandibule), afin d’éviter une ré invasion des bactéries de la droite vers la gauche ou de la mandibule vers le maxillaire …..
Nous n’avons jamais vérifié cette recontamination rapide, sous réserve d’un suivi strict de l’hygiène bucco dentaire conseillée, même pour des patients qui se sont parfois absentés pendant plusieurs mois avec un ou plusieurs secteurs non traités.
Il semble préférable d’adapter cette décision en fonction des possibilités et de l’éloignement de chaque patient. Il arrive que des patients soient traités en deux séances (maxillaire et mandibule) et même parfois en une seule séance (lorsqu’un programme chirurgical est prévu conjointement à la décontamination parodontale) mais il est nettement préférable de choisir le traitement par hémi arcade en 4 séances pour beaucoup de raisons.
- La première : le temps nécessaire (1 heure) pour traiter correctement une hémi arcade.
- La deuxième : le confort du patient qui peut assumer sans problème toutes ses obligations quotidiennes, alors que cela est beaucoup plus délicat avec une intervention sur une arcade complète ou conjointement sur les deux arcades.
- La troisième : la mensualisation des frais d’intervention la rende beaucoup plus accessible à de nombreux patients.
- La quatrième raison est la principale : la surveillance et la motivation à l’hygiène bucco dentaire reste très délicate lorsque le traitement est pratiqué en une ou deux fois alors qu’un traitement par hémi arcade, procure plus de possibilités d’aider les patients à maitriser l’hygiène bucco dentaire nécessaire. (Rey G. Missika P. 2010)
Pour toutes ces raisons, il est préconisé six séances au total (Fig. 12) :
-
1° séance : Consultation parodontale initiale
-
2ème , 3ème et 4ème et 5ème séance : Traitement par hémi arcade à environ 1 mois d’intervalle afin de permettre une cicatrisation suffisante pour une reprise réelle du protocole d’hygiène bucco dentaire, sans la perturbation d’une sensibilité résiduelle.
-
6ème séance (environ 3 mois après la 5ème) : Séance de biostimulation et de cicatrisation qui permet (en vérifiant l’hygiène bucco dentaire) d’effectuer un premier bilan des résultats obtenus et de confirmer les facteurs aggravants dentaires ou prothétiques qu’il est préférable de solutionner pour ne pas perturber l’évolution favorable souhaitée.
A cette 6ème séance, la fréquence des séances de maintenance peut être déterminée, elle dépend en priorité de la bonne ou mauvaise maitrise de l’hygiène bucco dentaire. (Rey G. 2014)

Fig. 12 Schéma simplifié d’un traitement complet
Des tests ont été effectués sur plusieurs patients qui ont suivi, pendant plusieurs mois, uniquement le protocole d’hygiène bucco dentaire complété par un détartrage sous gingival minutieux.
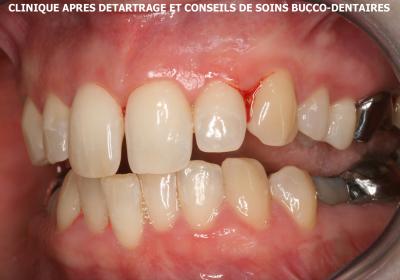
Les résultats sont bons dans quelques cas de parodontite chronique peu agressive mais toujours mauvais en présence du complexe rouge de Socransky. C’est le cas du patient (OR) (fig. 13) qui maitrise parfaitement l’hygiène bucco dentaire après une remise en état parodontal minutieuse mais qui continue à être victime de saignement gingivaux sur l’ensemble des 4 secteurs.
Fig. 13 – Patient OR – Résultat après protocole HBD et détartrages
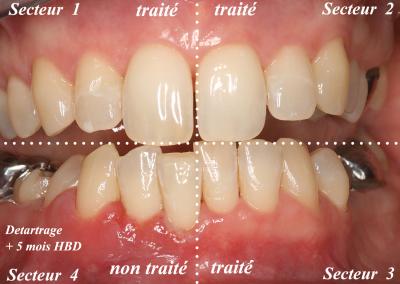
Par la suite, ce patient a subi un traitement laser assisté par hémi arcade (espacés de 1 mois) sur les secteurs 1, 2 et 3.
La figure 14 montre le résultat correct sur les secteurs traités par laser et la persistance d’une gencive inflammatoire sur le secteur 4 (mandibule droite).
Il est à noter qu’aucun des secteurs traités n’a été recontaminé pendant ces 5 mois.
Fig. 14 – Patient OR - Seul le secteur non traité par PDT Laser assistée est encore inflammatoire
Le secteur 4 du patient OR est enfin traité et la figure 15 montre le résultat tout à fait satisfaisant sur l’ensemble des tissus parodontaux maxillaire et mandibulaire.
Fig. 15 – Patient OR – Résultat après traitement secteur 4
-
Importance de l’information et de l’accueil
-
L’information préalable
Après la première consultation, aucun rendez vous n‘est donné avant d’avoir le résultat de la sonde ADN qui viendra confirmer notre premier diagnostic.
Le patient repart avec tous les conseils et avec le fascicule d’hygiène bucco dentaire adapté à son cas, y compris, le cas échéant, les médicaments urgents destinés à soulager la douleur, si nécessaire.
A la réception de l’examen bactériologique, un courrier est simplement envoyé au patient pour l’avertir des risques de cette maladie et lui expliquer les différents plans de traitement qui semblent possible dans son cas. Aucun n’est oublié, y compris les traitements sans technique lasers.
Le temps est laissé au patient de consulter nos conclusions et de décider de son traitement.
Lorsqu’il recontacte le cabinet pour son traitement (dans la très grande majorité des cas, cela est très rapide !) les 5 rendez vous suivants lui sont donnés par avance au moment qui lui conviendra le mieux dans son programme personnel.
Il reçoit une information complète qui lui indique les actes prévus, la confirmation du devis et les suites postopératoires prévisibles.
Les dents dont l’avenir est incertain et les facteurs aggravants identifiés lui sont également indiquées par écrit.
|
NOTE : En cas de dents très mobiles, une contention est nécessaire et toujours effectuée avant le traitement parodontal pour éviter d’aggraver cette mobilité pendant le débridement ou le détartrage. |
-
L’accueil pour le traitement
Il doit faire l’objet de l’humanité compréhensive envers les malades qui viennent subir une intervention peu agréable et l’ensemble de l’équipe médicale doit être attentive à cette réception.
Au cabinet, les positions qui mettent les malades en position totalement horizontale ou, pire, avec la tête en situation déclive sont très inconfortables et mal ressenties par la grande majorité des patients. Il semble préférable de les réserver à la sédation ou à l’anesthésie générale en clinique. Nos patients conscients seront installés dans une position plus agréable, particulièrement au cours de la première séance de traitement, même si cette situation augmente légèrement la pénibilité de notre travail.
-
La préparation initiale
Cette préparation initiale méticuleuse, nécessite une anesthésie effectuée sur les faces vestibulaires et palatines à mi hauteur des racines dentaires (les anesthésies intraseptales ou intra-osseuses sont à éviter absolument). L’articaïne au 1/200 000 ème est suffisante à la quantité efficace nécessaire (entre 1 et 2 carpules par hémi arcade suivant le nombre de dents à traiter).
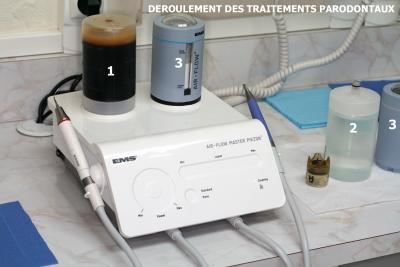
Le matériel ultrasonique moderne est parfaitement adapté à cette préparation initiale en évitant le curetage du cément radiculaire par tous les instruments agressifs manuels. EMS propose l’Air Flow Master Piezon qui permet d’effectuer avec précision cet acte préparatoire indispensable. (Fig. 16)
Nous l’équipons au départ de deux flacons de liquide et deux flacons de poudre. Les flacons de liquide contiennent une dilution de 10 % de Povidone iodée (Bétadine jaune) pour le premier (Schreier H et al. 1997) et de l’eau décontaminée additionnée de 6 cc de Calbenium pour le deuxième.
Les flacons de poudre contiennent la poudre Air Flow classique pour l’un, et Air Flow Perio pour l’autre. Le choix de la poudre dépend du cas clinique particulier à chaque patient.
La facilité de réglage et les vibrations peu agressives de ce matériel médical sont parfaitement adaptées à une préparation sous gingivale rigoureuse.
Fig. 16 Un matériel EMS bien adapté à la préparation initiale : Air Flow Master Piezon
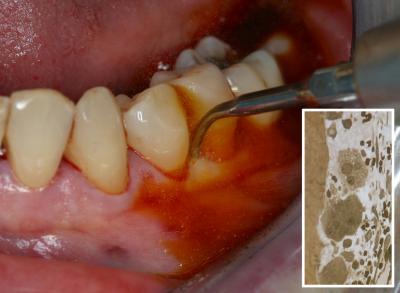
Le premier acte effectué est le débridement de la gencive périphérique jusqu’au contact osseux. Cet acte se fait sous irrigation de Povidone iodée (dilution 10 %). Il est préférable d’utiliser des inserts fins non agressifs qui sont placés tangentiellement à la surface radiculaire. La puissance de vibration est choisie assez forte pour décoller facilement la gencive de la surface dentaire. Ceci permet conjointement un lissage de la surface cémentaire toujours nécessaire dans le cas de lésion parodontale. (Fig. 17)
|
NOTE : A ce stade, l’utilisation complémentaire d’un laser Erbium YAG peut être utile dans certains cas pour vaporiser des tissus gingivaux trop nécrosés, mais cela ne s’avère pas indispensable pour le résultat final qui dépend de la bonne décontamination de l’ensemble des tissus gingivaux, dentaires et osseux. |
Fig. 17 – Débridement gingival et lissage du cément radiculaire
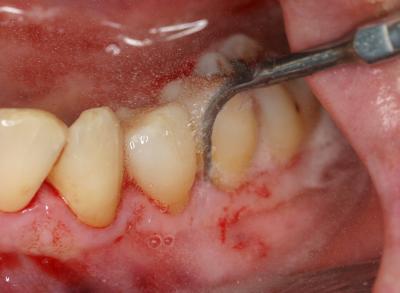
Après ce premier acte, le flacon de Povidone est immédiatement changé pour le flacon d’eau décontaminée (+ Calbénium) afin de rincer l’ensemble des tubulures du matériel dans le même temps que le détartrage prévu sur l’hémi arcade anesthésiée (fig. 18)
Il est préférable de commencer avec les mêmes inserts pour ôter les résidus de Bétadine, et par la suite ceux ci peuvent être changés pour s’adapter à l’anatomie radiculaire.
Fig. 18 – Un détartrage minutieux est effectué sous aide visuelle
L’ensemble des vibrations ultrasoniques tangentielles aux racines dentaires (débridement et détartrage) a occasionné le dépôt d’une boue cémentaire (smear layer) qu’il convient d’enlever par aéropolissage avant l’oxygénation des tissus. Ceci permettra une meilleure action décontaminante sur les bactéries présentes dans les tubuli dentinaires.
L’aéropolisseur est toujours utilisé dirigé perpendiculairement aux racines dentaires (Fig. 19) et nous évitons l’utilisation du Perio Flow dont la pression est insuffisante pour éliminer correctement la smear layer. Il sera éventuellement utilisé pour des zones particulièrement risquées où la pression doit être excessivement faible.
Avant cet aéropolissage, aucune chirurgie et aucune incision n’est effectuée sur les tissus mous gingivaux susceptibles de recevoir la pression du spray de l’Air Flow.
Fig. 19 – Aéropolissage des surfaces dentaires et radiculaires accessibles
Ensuite un rinçage complet de la cavité bucco dentaire et des espaces interdentaires est effectué sous spray d’eau pour supprimer les particules de poudre de la cavité bucco dentaire avant la décontamination lasers assistée.
-
L’oxygénation des tissus parodontaux
Les réactions photochimiques qui permettent la production d’oxygène singulet nécessitent une présence suffisante d’oxygène (déjà présent dans nos cellules saines). Nous augmentons cet accepteur d’énergie photonique par le dépôt d’eau oxygénée à 10 volumes (peroxyde d’hydrogène à 3 %) dans l’ensemble des lésions parodontales. (Rey G. 2000 et 2001)
Ce choix a été fait volontairement par rapport aux colorants utilisés habituellement en photothérapie dynamique pour les raisons suivantes :
-
il s’agit d’un liquide clair et incolore qui ne diminue pas la pénétration des rayonnements des lasers médicaux
-
le peroxyde d’hydrogène existe naturellement chez les êtres vivants comme sous produit de la respiration cellulaire. C’est un produit normal du métabolisme aérobie.
-
Le peroxyde d’hydrogène pénètre les membranes muqueuses et se décompose rapidement en oxygène et en eau (2H2O2 2H2O + O2) sous l’action des peroxydases.
-
On le retrouve même dans l’air expiré chez l’humain et le foie en produit plus de 6 g par jour
Seules les fortes concentrations (> 30 %) ont des propriétés toxicologiques, son utilisation est donc limitée à la concentration de 3 % (eau oxygénée 10 vol.).
Pour les dépôts d’eau oxygénée dans les tissus gingivaux, une aiguille intramusculaire de 7/30 est utilisée, pliée à 90° à son extrémité. La rigidité de cette aiguille permet de refouler les tissus gingivaux et de pénétrer dans les profondeurs du parodonte pour y déposer le peroxyde d’hydrogène. (Fig. 20)
Fig. 20 – Oxygénation des lésions parodontales avec du peroxyde d’Hydrogène à 3 %
Les excès d’eau oxygénée sont aspirés par l’assistante et le patient est laissé ainsi bouche entrouverte (Fig. 21) pendant environ 2 à 3 minutes qui serviront à la préparation du laser diode choisi. (Moritz A et al. 1997).
Fig. 21 – Deux à trois minutes d’attente sont nécessaires pour une oxygénation des tissus cibles
-
Le choix du laser et des réglages
La décontamination étant une action en profondeur dans l’ensemble des tissus gingivaux, dentaires et osseux, il est strictement nécessaire de choisir un rayonnement laser très pénétrant pour obtenir une action photochimique et photodynamique dans la profondeur des tissus parodontaux. (Rey G. 2000 et 2001).
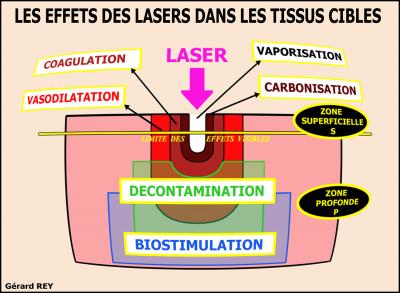
Fig. 22 – Schéma des différents effets des lasers en superficie et en profondeur
Le schéma des différents effets obtenus avec un laser médical (fig. 22) montre que le choix actuel se limite à 3 types de lasers pénétrants utilisés en Odontostomatologie (Fig. 23) :
-
les lasers Diodes (810 à 980 nm environ)
-
les lasers Nd YAP (1340 nm)
-
les lasers Nd YAG (1064 nm)
Les lasers Diodes et Nd YAG pénètrent beaucoup plus profondément (environ 100 fois plus) mais l’expérience a permis de constater qu’il était possible d’effectuer de bons traitements parodontaux avec un laser Nd YAP sous réserve d’une fluidité du geste avec des rafales très courtes et des temps de repos importants qui permettent de compenser la très forte puissance de crête (2,5 kW) qui augmente fortement la température des tissus cibles. (Rey G. 2001).

Fig. 23 – Les différents types de lasers pénétrants autorisant des effets décontaminants en profondeur
Le laser Nd YAG a également une puissance de crête importante mais ses réglages plus variés permettent de moduler l’effet thermique qui doit être également maitrisé par les gestes de l’opérateur et des périodes de repos adaptées.
Les lasers Diodes de 980 nm sont bien adaptés à ces traitements grâce aux réglages précis en microsecondes qui limitent l’augmentation de température des tissus cibles à la seule vasodilatation.
Le laser Wiser Icône, issu de la collaboration entre les cliniciens universitaires et l’usine Européenne Lambda, est un exemple d’efficacité et de simplicité d’utilisation. (Fig. 24)
Les réglages prévus d’origine permettent de choisir facilement le mieux adapté aux tissus cibles et à la pathologie rencontrée. Le rappel des applications et des protocoles est visible directement sur l’écran sur une simple touche d’information. Cet outil de technologie médicale avancée est le fruit de plusieurs années de travail entre les scientifiques, les universitaires et les ingénieurs. Son utilisation clinique est adaptée dans tous les domaines professionnels d’un chirurgien dentiste, et particulièrement en parodontologie.
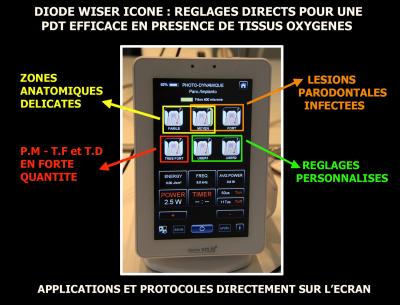
Fig. 24 – L’écran du Wiser Icône permet un choix rapide et sécurisant du réglage (PDT sans colorant)
-
La maitrise de l’effet décontaminant (PDT sans colorant)
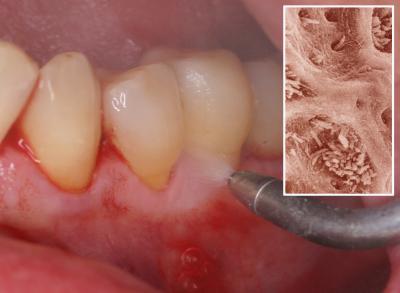
Cette maitrise est facilitée par l’utilisation d’un laser pénétrant à effet thermique modéré en déplaçant la fibre dans toutes les lésions parodontales périphériques par un mouvement vertical d’aller et retour qui permet de contourner les obstacles anatomiques et de pénétrer plus ou moins profondément à l’intérieur des lésions en fonction de la profondeur de celle-ci (fig. 25). (Rey G. 2000 et 2001)
Fig. 25 – Déplacement autour d’une dent conjointement aux aller et retour verticaux
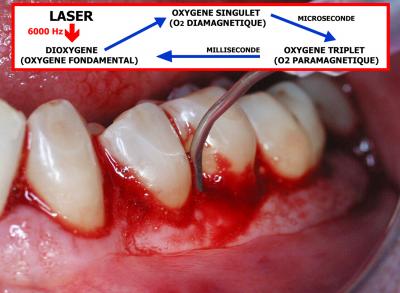
Avec une fréquence de 6000 Hz (6000 impacts par seconde), les photons du rayonnement laser vont irradier l’oxygène fondamental contenu dans les tissus et provoquer l’apparition d’un oxygène diamagnétique (oxygène singulet) qui se transforme très rapidement (1 microseconde) en oxygène triplet (paramagnétique) qui redeviendra de l’oxygène fondamental (dioxygène) au bout d’une milliseconde.
Le cycle peut ainsi recommencer 6000 fois par seconde en permettant une forte action bactéricide du à la formation d’oxygène singulet et d’oxygène triplet.
Découvert en 1924, l’oxygène singulet est mille fois plus actif que l’oxygène fondamental et constitue un intermédiaire universel dans les processus physiques, chimiques et biologiques impliquant l’oxygène moléculaire.
Il peut être produit par transfert d’énergie photonique vers le Dioxygène et est très instable et très réactif.
|
NOTE : Cette PDT sans colorant est testée par Gérard REY dès le début des années 90. Elle fait l’objet de nombreuses vérifications effectuées par l’auteur in vivo et in vitro au début des années 2000 dans plusieurs laboratoires qui ont tous validé l’effet décontaminant immédiat obtenu. Elle est aujourd’hui reprise dans plusieurs services de dermatologie et d’infectiologie, et même en cancérologie (CNRS – Univ. Lille 1) |
Fig. 26 – L’effet décontaminant est accompagné d’un effet thermique de vasodilatation
Le cycle : Dioxygène O2 DiamagnétiqueO2 ParamagnétiqueDioxygènese reproduira à chaque impact du rayonnement laser sur une molécule d’oxygène fondamentale (Fig. 26)
Les réactions produites sont à la fois des réactions photochimiques et des réactions photodynamiques lorsque le rayonnement laser rencontre des chromophores colorés, comme l’hémoglobine et la mélanine, avec lesquels il y aura une absorption supplémentaire du rayonnement qui réduira la pénétration théorique du laser.
Les mêmes réactions de photo-oxydation et la même production d’oxygène (singulet et triplet) se produiront sur les tissus cibles colorés ou non colorés.
Il est évident que pour une meilleure pénétration du rayonnement, nous préférons éviter les colorants qui absorbent fortement les longueurs d’onde utilisées. (Rey G. 2000 – 2001 – 2004 – 2009 – 2010).
Résultats repris et vérifiés par Milan Bicocca (Caccianiga, G. Rey G. 2007)
-
Observations et conseils après le traitement
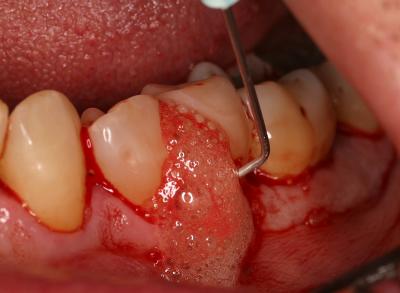
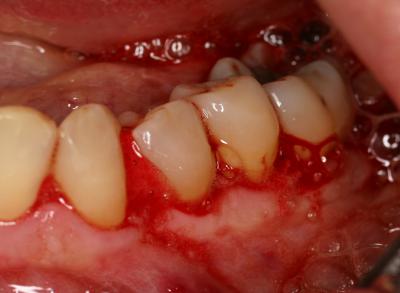
L’effet décontaminant ne se produit pas seul, il est accompagné d’un effet biostimulant dans la profondeur des tissus parodontaux et d’un effet thermique de vasodilatation qui va permettre d’obtenir un saignement dans l’ensemble des poches irradiées au laser diode (fig. 26 – 27). Ce saignement est tout à fait favorable à une première cicatrisation et à une protection de la lésion initiale. Il est important de laisser les petits caillots sanguins en place et de ne pas rincer sous spray le secteur traité après la photothérapie dynamique. (Fig. 27)
Fig. 27 – Les caillots de sang protecteurs sont laissés en place après le traitement laser
Le temps d’utilisation du laser Diode nécessaire pour une décontamination laser assistée est d’environ 6 mn pour l’ensemble d’une hémi arcade, soit une énergie totale d’environ 250 Joules réparties sur l’ensemble de nos tissus parodontaux. (fig. 28)

Fig. 28 – Calcul moyen du temps et de l’énergie nécessaires
Le patient n’est pas quitté sans les informations et conseils postopératoires qui sont notés sur la fiche de traitement afin de pouvoir être facilement consultés lors des séances suivantes. (Fig. 29)
Fig. 29 – Le suivi du patient et les observations sont notés sur la Fiche de traitement
-
Temps nécessaire par hémi arcade
Le temps d’une heure réservé pour une hémi arcade s’avère une moyenne utile dans la grande majorité des cas, nous le répartissons de la manière suivante :
- Réception du patient, discussion, réponses aux questions, ……. : 6 mn
- Installation au cabinet, vérification de l’hygiène bucco dentaire et de l’état gingival général : 4 mn
- Anesthésie locale du secteur (vestibulaire et palatine) : 4 mn
- Débridement gingival général du secteur anesthésié : 8 mn
- Détartrage méticuleux du secteur préalablement débridé : 8 mn
- Aéropolissage prudent mais méticuleux des dents et des racines accessibles : 8 mn
- Rinçage de la cavité bucco dentaire : 1 mn
- Oxygénation des lésions parodontales : 2 mn
- Préparation du laser (eau oxygénée laissée en place) : 2 mn
- Action décontaminante du laser (PDT + PCT) : 8 mn
- Fin d’intervention et infos postopératoires : 4 mn
- Conseils d’amélioration de l’hygiène bucco dentaire, indications de précaution du secteur opéré,
raccompagnement du patient : 5 mn
Total prévisionnel = 60 minutes par hémi arcade
Qui dépend évidemment de chaque cas clinique.
-
Les suites postopératoires prévisibles
Elles sont en général très simples et ont été étudiées statistiquement sur plusieurs centaines de patients :
-
80 % ne signalent aucune sensibilité
-
10 % signalent une sensibilité légère de 1 à 3 journées environ
-
5 % signalent une sensibilité gingivale pendant une semaine
-
4 % prennent des antalgiques pendant 2 à 3 jours
-
1 % signalent des douleurs postopératoires durables pendant une semaine.
|
NOTE : Il est nécessaire de signaler aux patients la rétractation gingivale consécutive au traitement décontaminant. La gencive inflammatoire initiale va retrouver un état physiologique qui dépendra du niveau du tissu de soutien osseux. La disparition de l’infection et de l’inflammation occasionne une rétraction gingivale plus ou moins accentuée en fonction de l’avancée de la pathologie initiale. (Fig. 30) |
Cette aération des espaces interdentaires est nécessaire et souhaitable pour une bonne cicatrisation des tissus parodontaux et l’utilisation rigoureuse du protocole d’hygiène bucco dentaire a toujours permis aux patients de retrouver un état gingival très acceptable en évitant souvent les actes chirurgicaux complémentaires souhaités initialement (greffes, lambeaux, comblements, …).
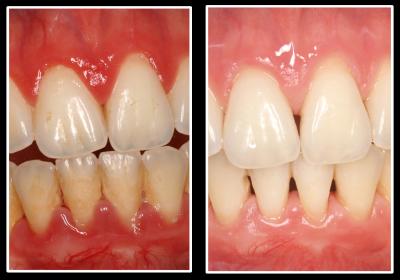
Fig. 30 – Les tissus gingivaux reprennent une position physiologique qui dépend des tissus de soutien osseux
|
NOTE : Ce protocole de traitement lasers assisté des parodontites est immédiatement applicable par tous les praticiens correctement formés à l’utilisation des lasers médicaux. Pour ceux qui n’ont pas les connaissances de base, des formations d’une ou deux journées sont assurées dans toute la France, particulièrement en partenariat avec les ONFOC. Les confrères qui le souhaitent, peuvent se renseigner sur ces journées organisées dans le respect d’une totale liberté scientifique (dr.gerardrey@sfr.fr) |
-
LA DERNIÈRE SÉANCE DE TRAITEMENT (MAINTENANCE ET CICATRISATION)
Cette séance est à programmer après un délai d’environ 3 mois si le traitement parodontal a été effectué par hémi arcade en 4 séances. Elle doit être programmée environ 6 semaines après le traitement si celui ci a été effectué en seulement deux séances. Il est dans ce cas vivement conseillé de doubler cette dernière séance après un délai d’environ 2 à 3 mois afin de vérifier la bonne maitrise de l’hygiène bucco dentaire proposée.
Au cours de cette séance finale, une synthèse globale est effectuée en présence du patient, avec les images et radiographies initiales et les indications de la fiche parodontale qui permettront d’apprécier la première cicatrisation obtenue à quelques mois postopératoires.
Après cette synthèse, la séance de traitement comprend :
-
Vérification de l’hygiène bucco dentaire
C’est la dernière séance où l’on peut encore améliorer les habitudes du patient pour une bonne maitrise des soins quotidiens. Elle est donc très importante.
La méthode consiste simplement à prendre une sonde ou un CK6 fin et d’aller rechercher dans les zones profondes des molaires la présence ou non d’une plaque dentaire résiduelle.
Les zones où persiste une plaque dentaire, sont indiquées au patient pour qu’il améliore l’utilisation de la brosse électrique et du jet dentaire dans ces secteurs.
La persistance de ce biofilm est une des premières causes de récidive des maladies parodontales et seule l’utilisation quotidienne de l’hydropulseur permet d’éradiquer ce facteur aggravant.
-
Comparatif clinique avant et après traitement
A ce moment, de nouvelles radiographies sont inutiles, le comparatif clinique à 3 mois sera effectué sur l’aspect gingival et sur l’évolution des mobilités depuis la 1° consultation. Dans la très grande majorité des cas, une amélioration sensible avec diminution des mobilités est déjà observée.
Si quelques éléments dentaires conservent une mobilité inquiétante, il est important de rechercher les facteurs aggravants en cause qui peuvent être d’origine endodontique, prothétique, traumatique ou de manque d’hygiène.
-
Vérification du biofilm sous microscope
L’examen bactériologique sous microscope à contraste de phase permet de conserver des images ou de courtes vidéos pour surveiller l’évolution de la flore pathogène initiale par comparaison avec l’examen de la 1° consultation.
Un patient correctement traité et qui suit son protocole d’hygiène bucco dentaire est toujours confirmé par une disparition quasi totale des bactéries et parasites visibles initialement au microscope.
-
Photographies comparatives
Si cette dernière séance est effectuée dans les conditions prévues, il s’est écoulé environ 7 à 8 mois depuis la consultation initiale. De nouvelles photographies permettront de comparer l’état clinique avant traitement et après traitement.
Par la suite, à chaque maintenance, d’autres images sont archivées pour suivre l’évolution de la maladie. Ces images sont complétées des radiographies, chaque deux ans environ, qui permettent de confirmer la cicatrisation osseuse dont le niveau dépend de l’ensemble de l’écosystème de chaque patient.
-
Décontamination sous gingivale ultrasonique
Cette dernière séance comprend également une première maintenance avec une utilisation douce des inserts ultrasoniques sous Povidone iodée
Il ne s’agit plus d’un débridement mais d’une simple décontamination sous gingivale effectuée sans anesthésie donc sans forcer la cicatrisation desmodontale.
Si une zone est mal cicatrisée, l’insert peut être utilisé plus profondément. Une décontamination douce laser assistée sera effectuée dans cette zone mal cicatrisée.
-
Détartrage et aéropolissage
La décontamination sous gingival ultrasonique est complétée par un détartrage effectué sous eau décontaminée + Calbénium qui permet de rincer l’ensemble du matériel sans aucune perte de temps.
Le détartrage est suivi d’un aéropolissage de toutes les faces et de tous les espaces interdentaires.
-
Biostimulation ou décontamination si nécessaire
Le dernier traitement de cette séance de cicatrisation est habituellement une photo-biostimulation de l’ensemble des arcades qui est effectuée au laser Diode équipé d’une lentille défocalisante de 1 cm2 bien adaptée à cette irradiation gingivale. Cette action est effectuée à une distance d’environ 1 cm avec un balayage constant pour que l’augmentation de température des tissus cibles reste très acceptable et d’environ 13° au maximum.
Pour une bouche complète, le temps de biostimulation est d’environ 6 à 8 mn par période de 30 secondes avec des temps de repos importants entre chaque séquence de laser. (Fig. 31)
L’énergie communiquée aux tissus internes produit des protéines HSP (Heat Schok Proteins) qui permettent l’apparition de collagénase de type 1 favorable à la réparation tissulaire.
Fig. 31 – Biostimulation du secteur 2 au cours d’une séance de maintenance
Le rayonnement laser agit également sur les mitochondries en permettant la transformation de l’ADP en ATP avec augmentation de la DNA favorable à une mitose accélérée.
L’ATP est un nucléotide qui sert à stocker et transporter l’énergie, c’est la réserve d’énergie de la cellule et chez l’humain, c’est la seule énergie utilisable par le muscle. Cet ATP doit être produit en permanence par la chaine respiratoire cellulaire, les réserves étant épuisées en quelques secondes.
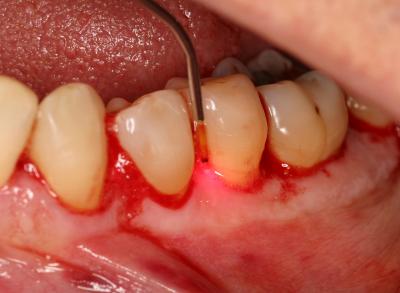
Pour des secteurs mal cicatrisés avec persistance d’une gencive inflammatoire, il est possible sans anesthésie d’effectuer une décontamination de ce secteur de la même manière que cela a été fait initialement. La décontamination lasers assistée avec les réglages prévus sur le laser Diode Wiser Icône n’est pas douloureuse, elle occasionne simplement un petit échauffement de température facilement supporté par le patient si le maniement du laser est correct.
Fig. 32 – Décontamination du secteur 1 au cours d’une séance de maintenance
Il ne reste plus désormais qu’à définir la fréquence des maintenances indispensables qui dépend de l’état initial, du facteur de risque et également de la maitrise de l’hygiène bucco dentaire. (Shick RA 1981) – (Lindhe J et al 1984) – (Rey G 2014)
|
NOTE : A ce stade, comme à chaque maintenance effectuée par la suite, l’utilisation d’un laser Er YAG n’est envisageable que si la vaporisation d’un tissu nécrotique est utile à la suite d’un éventuel échec de la thérapeutique mise en œuvre initialement. L’instrumentation conventionnelle convient parfaitement à cette maintenance et particulièrement celle ultrasonique qui pénètre beaucoup plus que le rayonnement Er YAG et aura donc une meilleure action de débridement du biofilm en profondeur. Les parodontites et leurs éventuelles récidives sont des maladies infectieuses, les actes de décontamination en profondeur semblent donc prioritaires pour la guérison des tissus parodontaux osseux et gingivaux. |
-
CONCLUSIONS SUR LES RESULTATS CLINIQUES ET RADIOGRAPHIQUES HABITUELS
En 25 années d’utilisation de ce protocole lasers assisté, nous n’avons jamais obtenu de résultats décevants sous réserve d’être honnête avec les promesses faites aux patients.
On ne peut nullement promettre à un sénior aux dents très délabrées de retrouver la solidité et l’esthétique de son sourire lorsqu’il avait 20 ans …… Il faut rester humain et honnête dans notre message.
Le but d’un traitement parodontal est de conserver ses dents naturelles mais, comme l’ensemble de notre corps, nos dents et les tissus de soutien subissent les dégradations liées à l’âge qu’il faut accepter même si les techniques actuelles autorisent l’espérance que de tels traitements liés à une bonne prévention permettront de conserver très longtemps nos dents naturelles avec toutes les économies que cela peut engendrer pour les patients et pour les assurances sociales.
Fig. 33 – Parodontite agressive chez un jeune patient
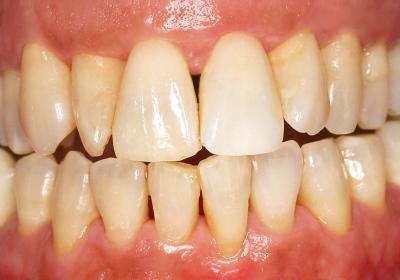
Fig. 34 – Guérison spontanée sans apport d’antibiotiques
Les quelques images des cas cliniques présentés sont habituelles et montrent qu’il est tout à fait possible de guérir et stabiliser rapidement une parodontite agressive chez un jeune patient (fig. 33 et 34). Les résultats radiographiques des 5 patients présentées sur les images 35. 36 et 37 confirment que cette guérison clinique s’accompagne très fréquemment d’une guérison osseuse obtenue plus ou moins rapidement mais toujours assujettie à la maitrise de l’hygiène bucco-dentaire dont l’absence reste la cause essentielle des récidives de nos parodontites. (Wilson TJR et al. 1984).
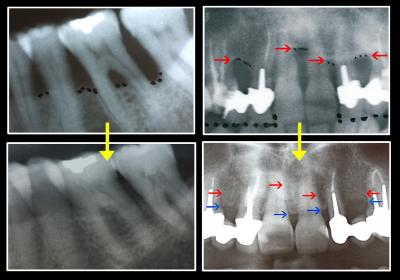
Fig. 35 – Quelques cas de cicatrisation osseuse
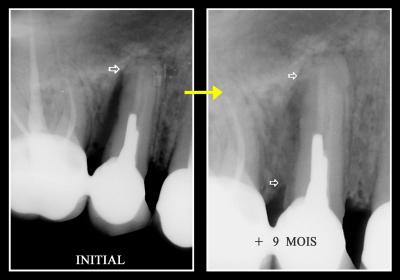
Fig. 36 – Guérison d’une lésion profonde
Ces guérisons osseuses, obtenues exclusivement avec le protocole décrit ici, sont habituelles chez les patients qui suivent rigoureusement le protocole d’hygiène bucco dentaire (Rey G et Col 2013) et qui acceptent la fréquence des maintenances parodontales imposée par leur facteur de risque personnel (Rey G 2014).
Dans le cas contraire, la « mémoire » des bactéries parodonto-pathogènes résiduelles (quorum sensing) leur permettra de se réorganiser dans le biofilm sous gingival pour provoquer, parfois très rapidement, une récidive de l’infection parodontale initiale.
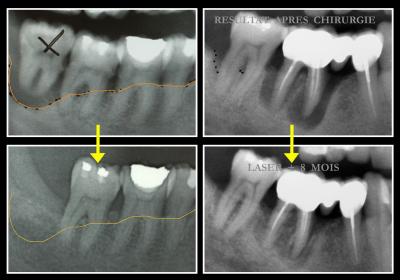
Fig. 37 – La décontamination a permis la cicatrisation osseuse
Il est certain que la mise en place dans les cabinets d’un service d’hygiène géré par de véritables hygiénistes serait une avancée qui nous libérerait d’une tâche délicate qui pénalise la gestion de notre temps de travail …. Un véritable progrès à mettre en place rapidement pour rendre un immense service à tous nos patients !
Docteur Gérard REY
Directeur d’Enseignement des Techniques Lasers Assistées à
Paris Garancière et Montpellier UFR
Contact : dr.gerardrey@sfr.fr
BIBLIOGRAPHIE
ALCOUFFE F. Différentes approches de la motivation à l’hygiène orale. J Parodontol 1998 ; 7 : 363-8
AVRIL JL, DABERNAT H, DENIS F, MONTEIL H. Bactériologie clinique. Ed. Ellipses 2000.
CACCIANIGA G, REY G et col. Efecto bactericida del laser de diodo en periodoncia. Avances en Periodoncia e implantologia. Dec. 2007 ; Vol.19 : 131 - 139
CHARRON J, MOUTON C. Parodontie médicale. Paris : CdP 2003
CVITKOVITCH DG,LI YH,ELLEN RP. Quorum Sensing and biofilm formation in Streptococcal infections. J Clin Invest 2003 ; 112(11) : 1626-1632.
HAFFAJEE AD, SOCRANSKY SS, FERES M, XIMENEZ LA. Plaque microbiology in headline and disease. In : Newman HS, Wilson M (eds). Dental plaque revisited. Oral biofilms in health and disease. Cardiff School of Bioscienes, Cardiff University, 1999 : 255-82
LINDHE J, NYMAN S. Long term maintenance of patients treated for advanced periodontal disease. J Clin Periodontol 1984 ; 11 : 504-14
MEURIC V, GRACIEUX P, TAMANAI-SHACOORI Z, PEREZ-CHAPPARRO J, BONNAURE-MALLET M. Expression de facteur de virulence de Porphyromonas gingivalis dans diverses niches écologiques. Les cahiers de l’ZDF 2007 ; 23 : 12-17
MORITZ A, GUTNECHT N, SCHOOP U, GOBARKHAY K, DOERBUDAK O, SPEER W, SCHAUER P. Bacterial reduction in periodontal pockets through irradiation qith a diode laser. A pilot study journal of clinical laser medicine 1997 ; 33 -37
MOUTON C, BILAK R, MICHALESCO P, VALCARCEL J. Les biofilms bactériens de la cavité buccale. Bull Soc Fr Microbio 1999 ; 14 (2) : 112-120
REY G. L’apport du laser dans le traitement des poches parodontales. Implantodontie sept.2000 ; 27-34.
REY G. L’apport du laser dans les parodontites et les péri implantites. La lettre de la Stomatologie 2001 ; avril : 6-9
REY G. Le bon sens en Parodontologie : Chirurgie conservatrice au laser YAP
Implantodontie - Août 2001 ; 42 : 37-43
REY G. Efficacité des lasers en Parodontologie. Lettre de la Stomatologie. Sept. 2009 ; N°43 : 5-23 – Nov. 2009 ; N°44 : 12-21
REY G. La maintenance parodontale après traitement des parodontites et peri-implantites. Lettre de la Stomatologie. Spécial ADF Nov. 2014 ; 64
REY G, MISSIKA P. Traitements parodontaux et lasers en omnipratique dentaire. Ed. Masson Coll Techniques dentaires. 2010
REY G et col. Comparatif des applications thérapeutiques des lasers en Médecine et en Odontostomatologie. Implantologie Fev. 2004 ; 57-72
REY G et col. Simplicité et efficacité en Hygiène bucco dentaire. Lettre de la Stomatologie. Spécial ADF Nov. 2013 ; Spécial Garancière
REY G, et col. Tests in vivo et in vitre sur quatre brosses électriques. Lettre de la Stomatologie. Spécial ADF Nov. 2014 ; 64
SCHREIER H,ERDO G, REIMER K, KONIG B, KONIG W, FLEISCHER W. Molecular effects of povidone-iodine on relevant micro organisms. Dermatology 1997 ; 195 : 111-16
SHICK RA. Maintenance phase of periodontal therapy. J Periodontol 1981 ; 52 : 576-83
SOCRANSKY SS. The bacterial etiology of destructive periodontal disease : currents concepts. J Periodontol 1992 ; 63 : 322-331.
SOCRANSKY SS, HAFFAJEE AD, CUGINI MA, SMITH C, KENT RL. Microbial complexes in subgingival plaque. J Clin Periodontol 1998 ; 25 : 134-144.
Van WINKELHOFF AJ. Diagnostic microbiologique en parodontologie. Réalités cliniques 2003; 14 : 267-277.
WALKER CB. The acquisition of antibiotic resistance in the periodontal microflora. Periodontology 2000 1996b ; 10 : 79-88
WILSON T Jr, GLOVER ME, SCHOEN JA, BAUS C, JACOBS T. Compliance with maintenance therapy in a private periodontal pratice. J Periodontol 1984 ; 55 : 468-73