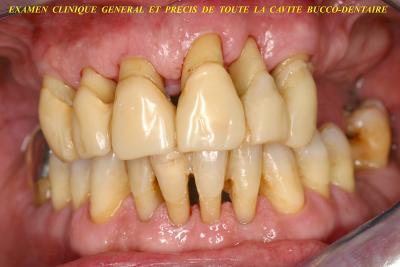
La maintenance parodontale : acte essentiel aprés traitement des parodontites et peri implantites
 Cet article a pour but essentiel d’effectuer une mise au point réaliste sur les actes possibles et utiles dans la prévention des récidives des maladies parodontales et péri implantaires et de l'intérêt du traitement de ces maladies par laser diode ou erbium.
Cet article a pour but essentiel d’effectuer une mise au point réaliste sur les actes possibles et utiles dans la prévention des récidives des maladies parodontales et péri implantaires et de l'intérêt du traitement de ces maladies par laser diode ou erbium.
Auteur : GÉRARD REY
Directeur du Certificat de Compétence Clinique en Chirurgie Dentaire
Lasers Assistée (Paris Garancière)
Directeur du Diplôme Universitaire Européen en chirurgie dentaire lasers
assistée (Paris Diderot - Milan Bicocca)
A lire aussi :
Lire aussi sur le sujet :
La maintenance parodontale : acte essentiel aprés traitement des parodontites et peri implantites
Regénération osseuse assistée par laser
Simplicité et efficacité en hygiène bucco-dentaire
Place des lasers en Esthétique bucco dentaire quotidienne
Influence de l’utilisation d’un laser diode dans l’extraction des dents de sagesse incluses
Avulsion d'une racine fracturée en vue d'implantation assistée par laser
I. INTRODUCTION
Cet article a pour but essentiel d’effectuer une mise au point réaliste sur les actes possibles et utiles dans la prévention des récidives des maladies parodontales et péri implantaires.
La lecture complémentaire de la parution « Simplicité et Efficacité en Hygiène bucco dentaire » (L.S. n°60 – Novembre 2013) permet à tout omnipraticien de disposer de tous les soins préventifs profitables à la conservation des dents naturelles et des éventuels travaux implantaires et prothétiques.
Ces actes de prévention doivent être mis en place dès l’apparition des signes cliniques, quelque soit l’âge du patient (Fig. 1a) et doivent être poursuivis avec assiduité pour permettre la stabilité de la guérison obtenue (fig. 1b). (Rey – Missika 2010)
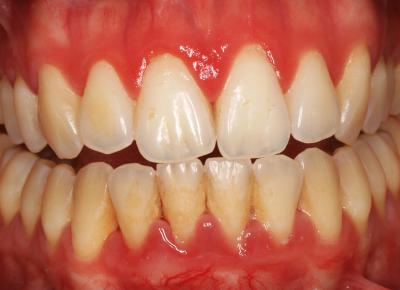
Fig. 1a – Début de Parodontite agressive chez un jeune patient
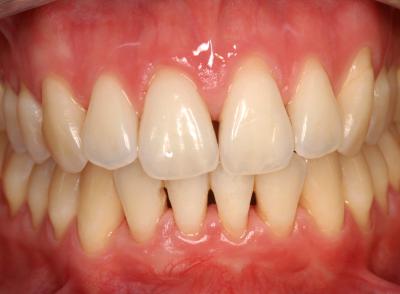
Fig. 1b – La stabilité de la guérison dépend de la rigueur de la prévention
Cette maintenance et l’hygiène bucco dentaire qui l’accompagne, sont adaptées en fonction de l’intensité de la pathologie initiale et de la gravité des lésions osseuses constatées. (Fig. 2a). Après le traitement parodontal, l’hygiène bucco dentaire quotidienne et la rigueur des maintenances effectuées en cabinet dentaire permettent souvent les guérisons naturelles des lésions osseuses profondes sans chirurgie additionnelle complémentaire. (Fig. 2b).
Fig. 2a - Lésion osseuse d’un abcès parodontal
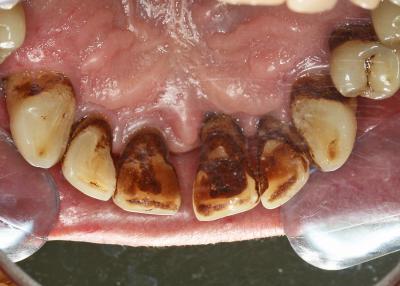
Fig. 3a – Parodontite chronique chez un patient fumeur
Fig. 3b – Parodontite agressive d’origine bactérienne
II. COMMUNICATION ET EXAMENS AVANT L’ACTE DE MAINTENANCE PARODONTALE
A. Regarder et Ecouter les patients
De manière identique à la première consultation parodontale, (lecture conseillée « Traitements parodontaux et lasers en omnipratique dentaire » - Ed. Elsevier Masson), il est essentiel de comprendre les relations entre l’écosystème du patient, ses habitudes quotidiennes personnelles, son niveau de stress et le développement de sa maladie.
Il est nécessaire de regarder et d’écouter le malade pour comprendre et mieux diagnostiquer l’étiologie initiale et les facteurs aggravants qui ont permis le développement de la pathologie.
1) Consulter la fiche parodontale, les radiographies et les photographies initiales.
Il est conseillé de recevoir les patients dans un lieu adapté à une communication confidentielle (fig.4) et d’avoir préalablement consulté le dossier initial du patient ainsi que les radiographies qui l’accompagnent.
Fig. 4 – Recevoir les patients en privé avant l’examen médical
Sans cette consultation préalable, nous ne pouvons pas nous souvenir avec précision des souhaits initiaux, de l’historique bucco dentaire et du style de vie professionnel et familial qui doivent être notés sur la fiche de bilan initial au même titre que les examens cliniques et bactériologiques. (fig.5)

Fig. 5 – La fiche de bilan initial doit être consultée à chaque visite
Ces quelques minutes de lecture du dossier permettent une communication plus facile avec une motivation accrue de l’interlocuteur qui constate que nous avons une connaissance approfondie de son cas.
2) Installer une communication sincère grâce à l’hygiène bucco dentaire.
Sans reproche agressif, nous devons inciter le patient à décrire avec précision et sincérité l’hygiène bucco dentaire réelle qu’il pratique matin, midi et soir.
Un peu de bienveillance et d’humour sur le manque de temps au sein d’une vie professionnelle et familiale active permet d’obtenir la réalité probable sur l’hygiène réellement suivie. Nous n’effectuons aucune critique, seule la constatation du résultat obtenu nous autorisant à proposer quelques améliorations en fin de séance. (fig. 6) – (Alcouffe F, 1998)
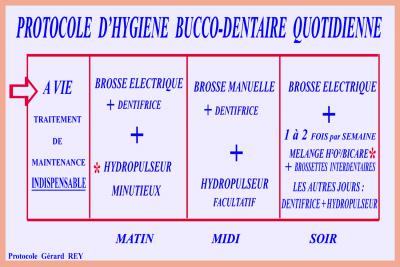
Fig. 6 – Hygiène bucco dentaire quotidienne à suivre après traitement
3) Vérifier les modifications éventuelles du système immunitaire
La communication étant installée entre le praticien et son patient, quelques questions simples sur la vie privée et professionnelle permettent de comprendre l’état de santé général et le niveau de stress actuel de note malade (fig.7).
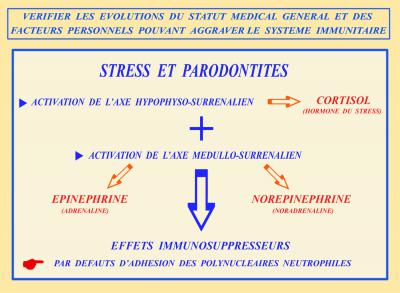
Fig.7 – L’anxiété et le stress influencent notre statut médical
Toutes ces constatations sont notées sur la fiche du patient afin d’avoir un suivi précis sur l’évolution de la guérison ou sur les causes d’une éventuelle récidive.
4) Constater l’évolution possible du facteur de risque.
Les constatations précédentes peuvent faire varier le niveau de stress et d’anxiété ainsi que le statut médical. Avec l’hygiène bucco dentaire et l’état gingival, cela permet de déterminer à nouveau le risque de récidive qui peut ainsi être plus faible ou plus fort que celui constaté initialement. Cette évolution peut avoir une incidence sur la fréquence des séances de maintenance.
B. Examen clinique au cabinet médical
C’est seulement après cette première partie que notre patient est confié aux assistantes pour être installé au cabinet de consultation. (fig.8)
Ces quelques minutes sont mises à profit pour effectuer une synthèse rapide de l’entretien précédent.
Fig.8 – Après l’entretien privé, le patient est installé sur le fauteuil d’examen
1) Examen de la cavité bucco dentaire
Celui ci doit être minutieux et débuter par l’examen des muqueuses vestibulaires et linguales sans oublier le voile du palais, le plancher buccal et la langue.
Une sonde ou un CK6 très fin permettent d’explorer les espaces sous gingivaux particulièrement au niveau des molaires afin de constater la présence éventuelle d’un biofilm résiduel. (Lindhe J, Nyman S. 1975). Le patient doit apprendre à maitriser parfaitement l’hygiène de ces zones postérieures délicates.
Les travaux dentaires effectués (prothétiques ou soins) ainsi que les dates de ces travaux indiqués par le patient sont également notés sur la fiche de maintenance du patient. (fig.9).
Fig.9 – Un examen clinique complet est effectué à la 1° consultation
2) Examen de la variation des mobilités
Les mobilités initiales signalées sur la fiche de diagnostic (de 1 à 4), sont vérifiées à 6 mois et à 12 mois, puis chaque année. Si une dégradation ponctuelle ou un manque d’amélioration général est constaté, il faut rechercher la cause (équilibration ? problème endodontique ? traumatisme ? statut médical ? …), le traitement de cette cause est une priorité après la maintenance parodontale. (fig.10) (Charron J, Mouton C. 2003)
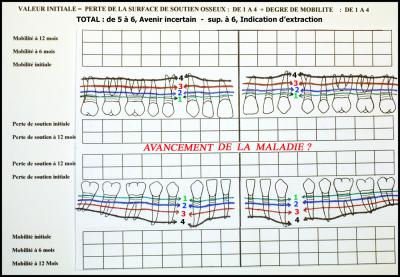
Fig.10 – Les mobilités dentaires sont vérifiées et comparées à chaque maintenance
3) Examen comparatif des radiographies
Une radiographie panoramique de contrôle (ou un bilan long cône) est conseillée chaque année pendant les deux années qui suivent le traitement d’une parodontite ou d’une péri implantite puis en fonction de l’évolution, cette fréquence peut être diminuée par le praticien.
Il est important que cette radiographie soit prise par le même radiologue et avec les mêmes réglages que la radiographie initiale afin de comparer l’évolution des lésions et la qualité osseuse générale. (Fig.11).
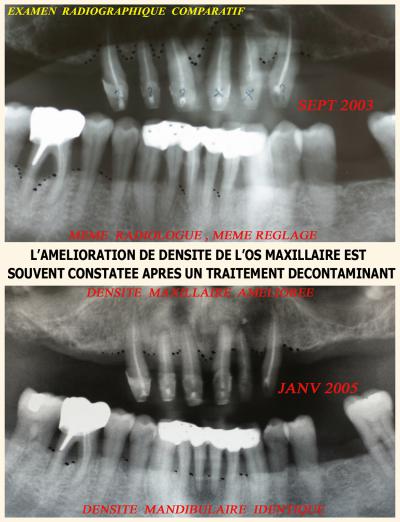
Fig.11 – Un bilan radiographique comparatif complète l’examen clinique
L’examen clinique réalisé et le contrôle radiographique effectué donnent déjà un avis précis sur l ‘évolution de la pathologie initiale.
4) Vérification de la flore bactérienne sous microscope
Au cours de la consultation initiale et des maintenances parodontales, la présence d’un microscope bactériologique au cabinet est indispensable (fig.12).
La flore bactériologique initialement constatée ayant été notée sur la fiche parodontale, il est simple d’effectuer une vérification et une comparaison des bactéries pathogènes visibles au microscope à contraste de phase (Chardin H et al. 2006) (Carranza Fa JR et al. 1983) (Bidault P et al. 2005).
Il est également possible de conserver des images pour pouvoir les comparer et les visualiser avec le patient pour une meilleure motivation .
Fig.12 – Le microscope bactériologique est indispensable dans le traitement des maladies parodontales
Au cours du diagnostic initial, l’examen bactériologique sous microscope est complété par une sonde ADN (PCR Real Time) pour préciser la flore bactérienne invisible, mais au cours des maintenances parodontales, un simple examen comparatif des bactéries visibles sous microscope est suffisant en complément de l’examen clinique et radiographique.
5) Photographies de l’état bucco dentaire à l’arrivée du patient
La conservation et le classement des photographies est primordial à la fois pour un diagnostic précis de l’évolution mais également pour une communication sincère avec le malade sans oublier les raisons médico légales qui peuvent avoir une importance à un moment venu.
L’état clinique bucco dentaire est photographié à l’arrivée du patient et comparé avec les images archivées préalablement.
Les images sont conservées dans un format JPEG de moyenne définition (environ 1500 pixels sur 1000 pixels) pour ne pas encombrer démesurément les disques durs mais pour pouvoir par la suite être correctement consultées ou imprimées.
III. LES VARIATIONS POSSIBLES DE L’ACTE DE MAINTENANCE PARODONTALE
Suivant le résultat obtenu, la maintenance parodontale peut être orientée essentiellement sur une remise en état classique accompagnée d’une biostimulation au rayonnement laser (Ozcelik O et al. 2008) ou, au contraire, orientée vers une décontamination laser assistée après la remise en état initiale (Gursoy H et al. 2013).
A. Le protocole de maintenance initiale
Ce protocole de maintenance est commun à tous les patients quelque soit le résultat décelé à l’examen clinique préalable.
1) Décontamination sous gingivale sous povidone iodée.
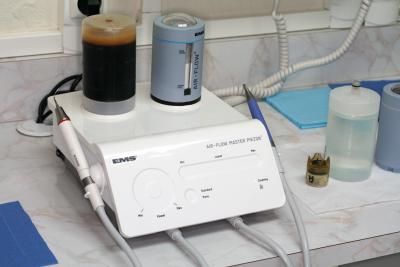
Cette action est réalisée sans anesthésie locale sauf cas particulier et le matériel Air Flow Master Piezon de EMS (fig.13a) est parfaitement bien adapté à cet acte. Il permet un réglage très précis avec une vibration ultrasonique longitudinale qui autorise un lissage tangentiel du cément radiculaire sans altération de celui ci.
Le flacon est rempli de Povidone iodée (Bétadine jaune) dans un pourcentage d’environ 10 % qui correspond à 4 volumes du bouchon de Bétadine pour l’ensemble du flacon irrigant.
La vibration choisie est assez douce particulièrement sur les dents vivantes des jeunes patients et l’insert très fin permet une légère pénétration sous gingivale en restant tangentiellement à la surface radiculaire et sans jamais forcer la cicatrisation de l’épithélium de jonction . (Fig.13b).
Fig. 13a – Air Flow Master Piezon (EMS), un matériel précis bien adapté
Fig.13b – L’action est douce et tangentielle à la surface radiculaire
Cette action de décontamination gingivale est rigoureusement effectuée sur chaque surface accessible, particulièrement dans chaque espace interdentaire ou inter radiculaire.
2) Détartrage général minutieux
Immédiatement après la décontamination sous gingivale sous Povidone iodée, l’assistante change le flacon pour un flacon d’eau stérile (ou eau décontaminée additionnée de quelques cc de Calbénium).
Le détartrage est effectué après la décontamination pour permettre conjointement le rinçage de l’instrumentation ultrasonique et de toutes les tubulures internes. (fig.14)
Cette phase de détartrage est relativement simple chez les patients qui maitrisent une très bonne hygiène bucco dentaire mais peut s’avérer longue chez les patients fumeurs ayant une mauvaise hygiène bucco dentaire. Ce facteur temps est pris considération lors de l’élaboration du devis de maintenance.
Fig.14 – Le détartrage est effectué après la décontamination sous gingivale
3) Aéropolissage des dents et des racines accessibles
Les actes précédents (lissage du cément et détartrage) ont provoqué l’apparition d’une smear layer qui peut venir obstruer les tubuli dentinaires.
Cette boue cémentaire doit être évacuée minutieusement sur chaque racine accessible.
Pendant cette phase d’aéropolissage, un nettoyage des taches résiduelles visibles sur l’ensemble des couronnes dentaires est également effectué (Fig.15).
Fig.15 – Aéropolissage des racines accessibles pour éliminer la smear layer
4) Vérification précise des espaces interdentaires sous aide visuelle.
La préparation initiale précédente est très importante. Il convient de vérifier le travail avec beaucoup de précision.
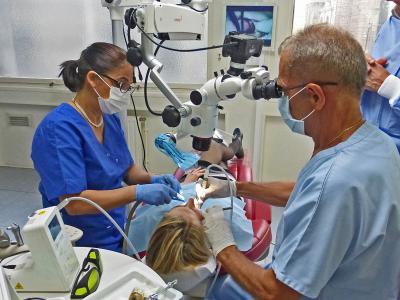
L’utilisation d’aide visuelle est une nécessité avec un grossissement de 2,5 ou 3 minimum, voire plus pour ceux qui travaillent sous microscope opératoire (fig.16).
Fig.16 – Travail sous microscope opératoire à la Faculté de Garancière
La vérification porte essentiellement sur les racines difficiles d’accès et particulièrement au niveau des faces vestibulaires des molaires maxillaires et des faces linguales des molaires mandibulaires.
B. Cas de tissus parodontaux en bonne santé.
Il s’agit des patients ayant correctement suivi l’hygiène bucco dentaire conseillée et qui souvent, se présentent aux séances de maintenance avec des tissus gingivaux cicatrisés et très peu de tartre décelable dans les zones voisines du collet anatomique.
1) Biostimulation générale des tissus parodontaux
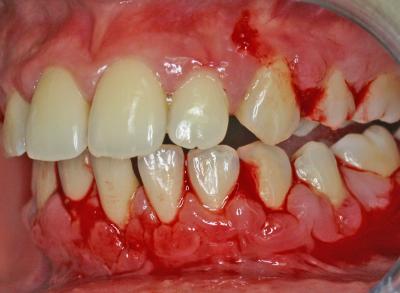
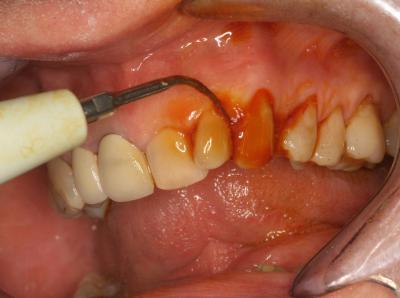
A la fin de la préparation initiale, les arcades dentaires se présentent avec un très léger saignement du collet gingival qui est souvent la conséquence de l’aéropolissage minutieux et du détartrage sous gingival (fig.17).
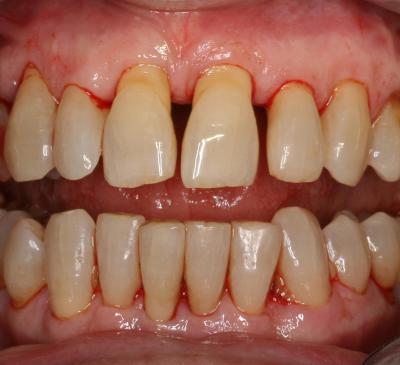
Fig.17 – Etat des arcades dentaires après la préparation initiale
Dans ce cas, une simple biostimulation des tissus mous est effectuée avec un laser pénétrant qui apportera son énergie photonique aux cellules des tissus parodontaux gingivaux et osseux. (Makhlouf M et al. 2012)
Cet effet photostimulant, bien connu de tous les utilisateurs de lasers, provoque une prolifération cellulaire et particulièrement des macrophages, des lymphocytes, des fibroblastes, et des keratinocytes. Il favorise la libération naturelle des facteurs de croissance sanguin ainsi que l’oxygénation cellulaire et la synthèse de l’adénosine triphosphate (ATP). (Feng J et al. 2012)
Sur les tissus mous, cette énergie transférée à nos cellules permet la transformation des fibroblastes en myofibroblastes et la synthèse du collagène.
Sur les cellules des tissus osseux, les dernières études effectuées à l’université de Milan Biccoca démontrent que l’irradiation de C.S.M. induites (pluripotentes) occasionne une phase de prolifération pendant 7 jours, suivie par une phase de différenciation pendant 7 autres jours.
Ces études permettent aujourd’hui, après les chirurgies osseuses, d’espacer les séances de biostimulation chaque 15 jours pendant une durée moyenne de 2 mois environ (fig.18).
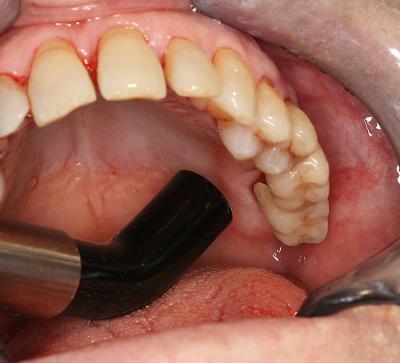
Fig.18 – Biostimulation générale des arcades dentaires au Laser Diode
Cette biostimulation qui s’effectuait à très faible énergie thermique (Low level Laser therapy) est aujourd’hui effectuée avec une augmentation contrôlée de la température des tissus cibles d’environ 13° (Fluence environ 36 joules/cm2).
Ce choc thermique provoque une libération des protéines de choc thermique (HSP 70 et HSP 72). Ces protéines sont à l’origine d’une résistance cellulaire et accélèrent la cicatrisation des tissus irradiés (Thèse de S. Desmons 2008 et Travaux de Wilmink et al 2006).
2) Quels sont les lasers efficaces ?
Les seuls lasers efficaces pour une biostimulation des tissus parodontaux sont les lasers pénétrants dont les principaux utilisés dans notre domaine sont :
le laser Nd YAP 1340 nm (Lobel Médical – Lokki) (fig.19)
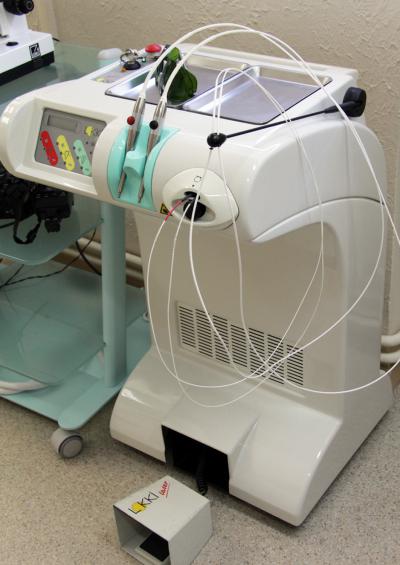
Fig. 19 – Laser Nd YAP 1340 nm (Lobel Medical)
le laser Nd YAG 1064 nm (Deka distribué par Praxis Instruments) (Fig.20)

Fig.20 – Laser Nd YAG Smart file de Deka (1064 nm)
les lasers Diodes très nombreux actuellement sur un marché en pleine croissance. Les diodes Wiser et Wiser Icon (fig.21) fabriqués par Lambda et distribués par Kaelux sont fréquemment utilisées en Parodontologie.
Fig.21 – Nouveau Laser Diode Wiser Icon de Lambda
Sur ces trois types de lasers pénétrants, seuls les lasers Diodes permettent la mise en place d’une lentille défocalisante créant un spot de 1 cm2 particulièrement bien adaptée à l’effet biostimulant.
3) Réglages de ces lasers
Les lasers Nd :YAP et Nd :YAG sont des lasers fibrés avec des impulsions possédant une haute puissance de crête. Ils engendrent donc des effets thermiques importants. Il faut, avec ces lasers, défocaliser la fibre optique à une distance suffisante pour obtenir une surface d’impact d’environ 1 cm2, les rafales doivent être relativement courtes avec des temps de repos entre chaque rafale. (Rey G. 2001)
Seule l’expérience du praticien permet un résultat convenable en biostimulation avec ce type de lasers.
Dans les réglages proposés, il faut choisir des énergies égales ou inférieures à 200 mJ (exemple : 160 mJ à 30 Hz avec le Nd :YAP – réglages compris entre 80 et 150 mJ avec une fréquence de 30 Hz avec le Nd:YAG).
Les fibres optiques utilisées sur ces deux lasers sont des fibres optiques de 320 microns pour le Nd :YAP et 300 microns pour le Nd :YAG. (possibilité de fibre de 600 microns pour le nouveau Nd :YAG Smart File de Deka).
Pour les lasers Diodes, les réglages actuels sont beaucoup plus faciles d’utilisation grâce à la lentille défocalisante qui donne directement un spot de 1 cm2 avec des réglages précis des temps de pulse et des temps de repos qui permettent de maitriser l’effet thermique associé au rayonnement laser.
Certains praticiens utilisent un réglage continu avec les lasers diodes avec une puissance comprise entre 2 et 3 watts maximum.
Il semble préférable d’utiliser des réglages pulsés qui permettent une énergie plus importante des photons émis par le laser (Energie du photon = constante de Planck X Fréquence du rayonnement).
Les réglages les plus utilisés correspondent à des puissances de crête de 3 à 5 watts avec temps de pulse (Ton) de 40 microsecondes et temps de repos (Toff) de 40 microsecondes, ces réglages permettent une fréquence de 12500 Hz (soit 12500 impacts par seconde).
4) Technique clinique et paramètres praticien
L’élévation de température maximum souhaitée étant de 13° environ, c’est le patient qui doit guider le respect de cet objectif.
Le rayonnement laser est promené sur les tissus cibles gingivaux particulièrement au niveau des espaces interdentaires avec un mouvement continu (en rotation).
Si chaque espace interdentaire est irradié pendant 5 secondes, il faut environ 30 secondes pour une hémi arcade, soit 2 minutes pour les faces vestibulaires d’une bouche complète et 4 minutes pour l’ensemble des faces vestibulaires et linguales.
Il semble souhaitable d’effectuer, si possible, deux fois cette irradiation biostimulante avec un temps de repos (relaxation thermique) entre chaque passage, ce qui nous donne une irradiation générale de 2 fois 10 secondes par espaces interdentaires et un temps total d’irradiation qui peut varier de 5 à 8 minutes suivant les tissus cibles.
La majorité des biostimulation en maintenance parodontale est effectuée au laser Diode avec une puissance moyenne d’environ 2 watts, la fibre étant équipée de la lentille défocalisante qui reste à légère distance de la muqueuse gingivale.
C. Cas de persistance d’une gingivite sectorielle ou d’une flore bactérienne pathogène
Un secteur gingival mal cicatrisé entraine, en général, la découverte d’une flore bactérienne pathogène au microscope bactériologique à contraste de phase. (Lindhe J et al. 1975) (Van Winkelhoff AJ. 2003)
Si une flore pathogène est visible au microscope et qu’aucun signe clinique ne l’accompagne, il est malgré tout préférable d’effectuer les soins décontaminants décrits dans ce paragraphe afin d’éviter la prolifération des bactéries pathogènes et la production des toxines qui ne manqueraient pas de dégrader à nouveau le parodonte.
Il est rare que la récidive d’une gingivite ou d’une parodontite soit visible sur l’ensemble des deux arcades. Ceci est caractéristique d’une hygiène bucco dentaire quotidienne négligée (même si elle a été bien reprise avant la consultation ! …) et la re-motivation du malade est l’objectif principal après l’acte de maintenance parodontale.
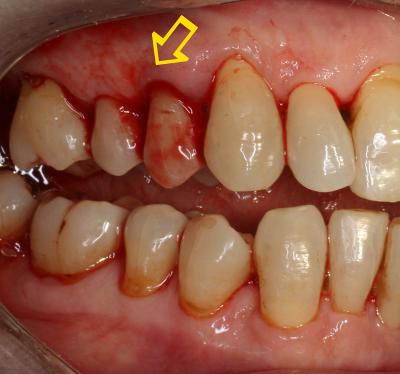
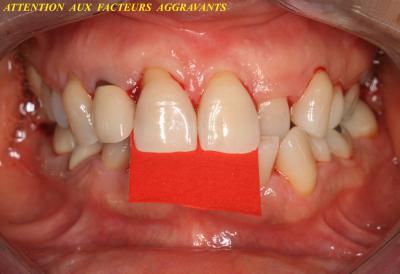
Plus généralement, cette récidive peut apparaître sur un secteur particulier (fig.22) et dans la très grande majorité des cas, cette parodontite localisée se produit sur un secteur difficile d’accès dans l’hygiène bucco dentaire courante, soit à cause de facteurs aggravants, soit à cause des habitudes particulières du patient, (mauvaise maitrise de l’instrumentation).
Fig.22 – Le secteur maxillaire 14. 15. 16 nécessite une décontamination par PDT laser assistée
1) Oxygénation sous gingivale des tissus parodontaux.
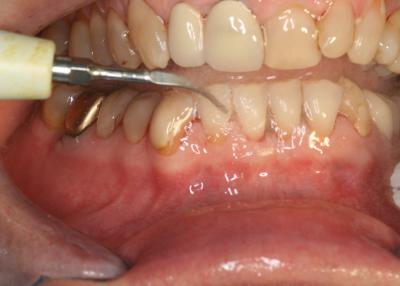
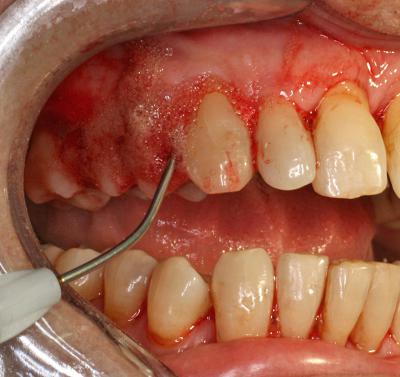
La préparation initiale ayant été effectuée préalablement, une oxygénation des tissus est réalisée par dépôt de peroxyde d’hydrogène à 3 % dans les zones où une décontamination laser assistée semble nécessaire (fig.23).
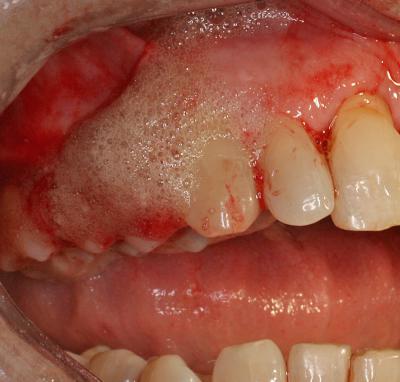
Fig.23 – Oxygénation des tissus cibles par dépôt de peroxyde d’hydrogène
Cette eau oxygénée est laissée en place 2 ou 3 minutes (le temps de préparer le laser).
2) Décontamination laser assistée par photothérapie dynamique (Rey G. 2000)
La photothérapie dynamique (P.D.T.) est l’activation d’une substance par un rayonnement.
Dans ce cas, l’accepteur de l’énergie photonique est l’oxygène fondamental qui se trouve à l’état naturel dans les cellules et dont le pourcentage est augmenté par l’addition préalable du peroxyde d’hydrogène.
a) la P.D.T. et les réactions de photo-oxydation
Le rayonnement laser propulse les photons à l’intérieur des tissus cibles jusqu’à une profondeur qui peut atteindre ou dépasser les 10 ou 15 mm avec certains rayonnements (Nd YAG ou Diodes).
L’énergie des photons est transférée aux molécules cibles qui deviennent porteuse d’un excès d’énergie qu’elles vont transmettre au Dioxygène (Oxygène fondamental présent dans les tissus cibles).
Cette énergie photonique permet la transformation de l’oxygène fondamental en oxygène singulet (.O = O.).
L’oxygène singulet (Dioxygène diamagnétique) s’isomérise en une microseconde pour devenir de l’oxygène triplet (Dioxygène paramagnétique) d’une durée de vie de l’ordre de la milliseconde avant de revenir à la molécule d’oxygène fondamental disponible pour une nouvelle excitation.
L’effet bactéricide de l’Oxygène singulet et de l’Oxygène triplet permet une décontamination immédiate et en profondeur des tissus parodontaux. (Rey G. 2000)
b) Les lasers efficaces et leurs réglages
Pour cet acte décontaminant également, les lasers pénétrants sont utilisés (Nd :YAP, Nd : YAG ou Diodes). (Moritz A et al. 1997)
Les lasers absorbés en surface et non pénétrants (Er :YAG, Er :Cr,YSGG, CO2) ne peuvent pas être utilisés pour une décontamination en profondeur comme cela a été démontré lors des essais effectués dans le cadre du Diplôme Universitaire Européen en Chirurgie Dentaire Lasers Assistée.
Ces lasers absorbés ont d’autres utilisations irremplaçables dans bien d’autres domaines.
Si vous utilisez dans le cadre d’une maintenance parodontale un laser pulsé type Nd YAG ou Nd YAP, la forte puissance de crête nécessite une petite anesthésie locale pour effectuer la photothérapie dynamique du secteur infecté.
Par contre, les réglages actuels des lasers Diodes modernes permettent d’effectuer cet acte sans anesthésie car leur réglage précis permet une maitrise total de l’effet thermique sur les tissus cibles.
Avec le laser Nd YAP (Lobel Medical – Lokki), le bon réglage est en Gencive moins avec seulement 160 MJ en énergie par impulsion et en conservant une fréquence de 30 Hz, soit 30 impacts par seconde.
Les rafales sont très courtes et un temps de repos est nécessaire entre chaque rafale.
Avec le laser Nd YAG (Deka – Praxis instruments), l’énergie par impulsion est baissée à 100 MJ ou moins avec une fréquence de 20 Hz environ. Avec ce laser également, les rafales sont courtes et espacées de temps de repos.
Avec les lasers Diodes actuels (Wiser et Wiser Icon), deux réglages permettent une action indolore sans anesthésie (choix en fonction des tissus cibles).
PDT faible : 3000 Hz avec une puissance moyenne de 0,4 à 0,5 watt
PDT moyenne : 6000 Hz avec une puissance moyenne de 0,7 à 0,8 watt
Le réglage en microseconde de ces lasers permet des milliers d’impacts par seconde, soit donc une production d’oxygène singulet beaucoup plus importante. (fig.24)
Fig.24 – Réglage des lasers Diodes Wiser et Wiser Icon pour une décontamination sous gingivale
c) Techniques cliniques et paramètres praticien
Les lasers Nd :YAP et Nd :YAG sont utilisés respectivement avec une fibre de 320 microns et 300 microns.
Les lasers Diodes peuvent être équipés d’une fibre de 400 microns pour cet acte décontaminant.
Avec les lasers pulsés (Nd :YAG et Nd :YAP), la fibre est placée au fond de la lésion infectée et remontée en actionnant le rayonnement laser par des rafales très courtes. Cette action peut être répétée deux ou trois fois avant un temps de repos (relaxation thermique).
Après trois passages, il est nécessaire de changer de dent et ainsi de suite jusqu’à décontamination totale du secteur.
Avec les lasers Diodes Wiser et Wiser Icon, l’action décontaminante peut être menée sur l’ensemble du secteur à condition de ne pas laisser la fibre immobile particulièrement au contact cémentaire ou au contact osseux.
La fibre est déplacée par aller et retour verticaux du fond de la poche vers la couronne dentaire et inversement ce qui permet un déplacement latéral et un changement de direction de la fibre.
En cas de carbonisation de la fibre, un échauffement superficiel peut être visible (apparition de fumée), il est nécessaire dans ce cas d’essuyer la fibre pour retrouver une pénétration du rayonnement et éventuellement de la recouper ou de la changer en cas d’absolue nécessité.
L’effet thermique de vasodilatation provoque un saignement qui vient envahir et colmater les lésions et les espaces interdentaires ; ce caillot sanguin est laissé en place après l’action décontaminante (fig.25).
Fig.25 – Décontamination laser assistée au laser Diode
3) Si nécessaire, apport d’un antibiotique local
L’efficacité des techniques lasers assistée a permis de réduire considérablement les prescriptions antibiotiques lors des traitements initiaux et aujourd’hui, seul le statut médical du malade peut nous imposer une prescription antibiotique préalable ou conjointe à un traitement initial laser assisté correctement réalisé.
Ces critères du choix de prescriptions dépendent de la décision des praticiens en fonction de chaque patient et il en est de même pour les maintenances parodontales.
Dans le cas d’une récidive importante de parodontite, il est possible d’accompagner le traitement laser assisté par l’adjonction d’un antibiotique local qui permet de compléter l’action décontaminante de la photothérapie dynamique.
Cette application complémentaire est assez rare et peut être effectuée avec Elyzol (Métronidazole) ou Parocline (Chlorhydrate de Minocycline) (Fig.26).
Fig.26 – Dans ce cas, application de Métronidazole dans les espaces interdentaires
4) Biostimulation finale des traitements parodontaux
Après le traitement décontaminant des secteurs mal cicatrisés, la biostimulation générale des tissus parodontaux vestibulaires et palatins peut être effectuée comme décrit au paragraphe III.B.
IV. COMMUNICATION ET ACTES NECESSAIRES APRÈS LA MAINTENANCE PARODONTALE
A. Les actes immédiats en cabinet médical
1) Photographies de l’état bucco dentaire postopératoire
Des photographies ont déjà été prises à l’arrivée du patient, le dossier images est complété par des photographies après le traitement de maintenance parodontale.
L’ensemble de ces images est archivé pour consultation dans l’avenir. (fig.27)

Fig.27 – L’imagerie permet de vérifier l’évolution clinique
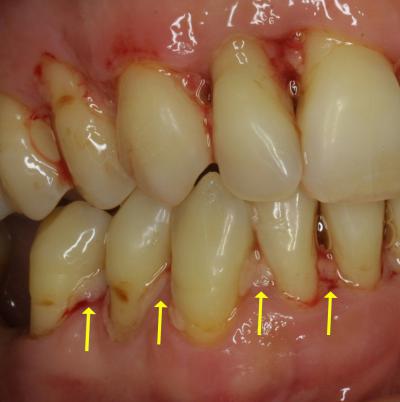
2) Vérification des facteurs aggravants prothétiques et dentaires
A l’examen clinique de la cavité bucco dentaire, les actes de soins effectués par le patient chez son praticien sont notés, puis la séance de maintenance permet de vérifier chaque secteur et de connaître avec précision les facteurs aggravants qui peuvent perturber la cicatrisation parodontale.
Il est souhaitable d’informer le patient et éventuellement son praticien pour améliorer la stabilisation de la maladie du patient et permettre une guérison satisfaisante. (fig.28).
Fig.28 – Les traumatismes occlusaux sont des facteurs aggravants importants
3) Compléter avec précision la fiche parodontale
Un bilan opératoire de la séance est inscrit sur la fiche parodontale de traitement avec les remarques en cours d’intervention et l’évolution constatée.
L’évolution des mobilités doit figurer également à chaque séance de maintenance ainsi que l’évolution des pertes de soutien radiculaire constatées sur les radiographies de contrôle (fig.29).

Fig.29 – Une fiche correctement remplie permet un bon suivi du patient
B. Les informations à communiquer au patient
Une bonne communication postopératoire est efficace pour motiver le patient à effectuer les actes nécessaires à la sauvegarde de ces dents naturelles. Une dizaine de minutes est souvent nécessaire à ces explications complémentaires.
1) Amélioration des conseils d’Hygiène bucco dentaire
L’hygiène bucco dentaire (fig.30) est la cause principal de récidive ou d’échec et si les bonnes habitudes sont quelquefois longues à mettre en œuvre, les mauvaises habitudes se reprennent très facilement !
Le patient doit être averti que son corps n’a pas été entièrement « stérilisé » et qu’il est normal d’avoir des bactéries (environ 100 000 milliards de bactéries vivent dans notre organisme et de nombreuses sont vitales pour notre santé). La bouche est un carrefour important et la plaque sous gingivale est un abri qui permet aux bactéries pathogènes d’échapper à nos cellules de défense et de se multiplier pour libérer les toxines responsables des dégâts osseux et de la perte de nos dents ou de nos implants. (Chardin H et al. 2006) (Socransky SS et al. 1998)
Une condition très importante est l’élimination totale de ce biofilm gingival et les patients doivent comprendre toute l’importance de l’utilisation quotidienne d’un hydropulseur pour éliminer ce biofilm inaccessible à toute brosse à dents (voir « Simplicité et Efficacité en Hygiène bucco dentaire – L.S. Spécial Garancière nov. 2013).
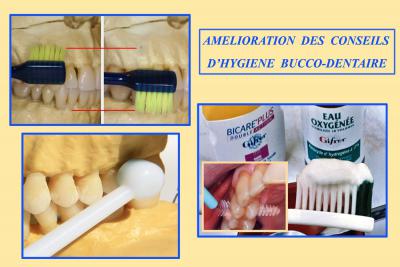
Fig.30 – « Simplicité et Efficacité en Hygiène bucco dentaire » (L.S. n°60)
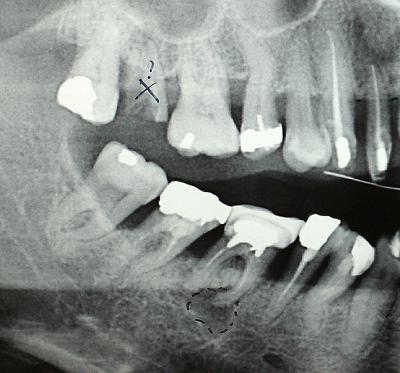
2) Les soins bucco dentaires à prévoir rapidement
Il est indispensable que nous indiquions aux malades les soins dentaires urgents à réaliser pour éviter tout abcès ou toute dégradation susceptible de contrarier la guérison parodontale (fig.31).
Fig.31 – L’extraction de la molaire 17 et le retraitement canalaire de 46 sont des informations à donner nécessairement au patient
3) Les traitements possibles pour améliorer les résultats
Les figures 32a et 32b illustrent bien le rôle de conseil du praticien en collaboration avec les confrères et avec les patients.
Fig.32a - Après la décontamination, différents traitements prothétiques sont envisagés
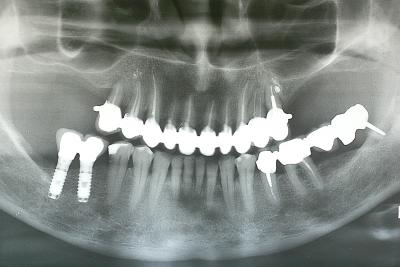
Fig.32b – Le choix définitif intervient après la la guérison clinique
Sur la figure 32a, la radiographie montre des résorptions osseuses très importantes avec un avenir des incisives très aléatoire. Il existe d’autre part un déséquilibre inter arcades défavorable au parodonte et une racine résiduelle mandibulaire gauche dont l’extraction semble inévitable.
Les mobilités générales sont très importantes et l’esthétique très délabré.
Différentes solutions sont proposées au patient pour résoudre à la fois les problèmes d’équilibration, les problèmes fonctionnels et les problèmes esthétiques.
Après une contention par bridge provisoire et partiel amovible complémentaire, le traitement parodontal s’est avéré satisfaisant et la solution implantaire a été réduite au minimum à la demande du patient qui s’était bien habitué à sa prothèse maxillaire provisoire.
Sur la figure 32b, on peut constater une guérison correcte du tissu de soutien maxillaire et mandibulaire avec une bonne ostéo intégration des implants mandibulaires.
Le secteur mandibulaire gauche a été laissé provisoirement en l’état étant donné la bonne cicatrisation au niveau de la racine résiduelle.
Il faut savoir s’adapter à la demande des patients, avoir la patience de constater le résultat parodontal et adapter nos propositions de traitement en fonction des résultats obtenus.
4) Les informations sur les risques encourus
Il est conseillé d’effectuer certaines informations par écrit à l’aide d’un courrier aimable et courtois, ceci est particulièrement approprié lorsque les conseils d’hygiène bucco dentaire sont mal suivis, lorsque des soins dentaires urgents ne sont pas réalisés, et lorsque l’état de la dentition pénalise fortement le traitement effectué.
Ce courrier doit informer les malades sur les risques qu’ils encourent en restant en l’état sans effectuer les traitements recommandés.
C’est avec une communication totalement transparente que vous serez le plus utile à vos malades.
C. Définition de la fréquence des traitements parodontaux en fonction des examens précédents.
La maitrise de l’hygiène bucco dentaire et l’évaluation du facteur de risque de récidive permettent de définir avec chaque patient la meilleure fréquence des contrôles à effectuer et des séances de maintenance nécessaires.
Dans la majorité des cas, deux contrôles annuels sont suffisants, espacés de 6 mois :
un contrôle général avec détartrage et vérification clinique,
une maintenance parodontale complète laser assistée avec vérification clinique et radiographique.
Au bout de deux années, si la guérison est stable, les maintenances parodontales sont espacées à 18 mois et même à deux ans (avec maintien des contrôle chaque 6 mois).
Par contre, pour les patients maitrisant mal leur hygiène bucco dentaire ou ayant un facteur de risque important, il est parfois nécessaire d’augmenter la fréquence des maintenances parodontales à deux par an, à 6 mois d’intervalle.
V. CONCLUSIONS SUR CET ACTE ET SA REALITÉ ECONOMIQUE.
L’acte de maintenance parodontale fait partie des actes de prévention qui permettent une stabilité des traitements qu’ils soient conservateurs, prothétiques ou implantaires.
A ce titre, ils sont vivement recommandés aux patients qui souhaitent une stabilité à long terme des résultats obtenus.
Comme toute prévention correctement effectuée, cet acte représente un temps important à consacrer aux patients (plus d’une heure), il est donc indispensable de l’évaluer à sa juste valeur dans les devis professionnels.
La récidive des maladies parodontales est beaucoup plus fréquente chez les patients qui ne suivent pas régulièrement le programme de maintenance conseillé par leur praticien. (Becker W et al. 1984) (Goldman HJ et al. 1986)
A. Cette maintenance est-elle nécessaire ?
1) Le Qorum sensing des bactéries pathogènes
Le « Quorum Sensing » synchronise l’expression de gènes particuliers au sein d’une population bactérienne. Il repose sur la capacité des bactéries de communiquer entre elles en utilisation des signaux moléculaires. (Cvitkovitch DG et al.2003)
Si les bactéries sont peu nombreuses, ces signaux moléculaires auto inducteurs sont rapidement diffusés dans l’environnement et restent sans incidence.
A haute densité de bactéries, le signal moléculaire est immédiatement perçu par la population bactérienne. Ils sont enregistrés par les récepteurs protéiques intracellulaires qui reconnaissent les séquences d’ADN spécifiques des différents gènes et régulent ainsi leur expression.
Le « Quorum Sensing » coordonne le comportement des bactéries d’une même espèce en fonction de leur densité et c’est seulement à partir d’une certaine concentration que les bactéries pathogènes deviennent agressives et permettent à la maladie parodontale de se développer. (fig.33)
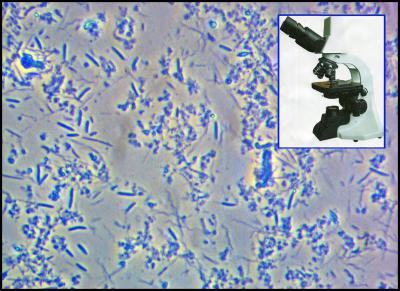
Fig.33 – Le microscope bactériologique permet de visualiser de nombreuses bactéries pathogènes
Le rôle essentiel du praticien est donc de donner aux patients les moyens d’éviter que la concentration des bactéries pathogènes dépassent le seuil critique qui leur permet de devenir agressives.
2) La vérification de l’équilibre immunitaire
En plus d’être une prévention efficace contre toute récidive, l’action préventive a une importance non négligeable sur la santé générale des patients.
Si certaines bactéries prolifèrent exclusivement dans la cavité bucco dentaire, d’autres sont transportées par la circulation sanguine et lymphatique et développent leur pathogénicité en provoquant des pathologies qui peuvent être graves. (Avril JL et al. 2000)
La guérison définitive de ces pathologies dépend de l’assainissement du foyer initial de ces bactéries, c’est à dire de la guérison stable des lésions parodontales ou péri implantaires.
C’est le cas pour certaines endocardites (Aggregatibacter actinomycetemcomitans), pour certains abcès pulmonaires (Porphyromonas gingivalis, Prevotella intermedia, Peptostreptococcus micros, …..), pour certaines infections génitales (Porphyromonas gingivalis, Prevotella intermedia, Peptostreptococcus micros, …..), pour certaines infections cérébrales (Prevotella intermedia, Peptostreptococcus micros, …..), pour certaines infections sinusiennes (Prevotella intermedia, Peptostreptococcus micros, …..), sans oublier l’incidence de Fusobacterium nucleatum sur le virus de la grippe et celle de Treponema denticola sur l’arthérosclérose, …….
Ces rapports étroits entre la médecine dentaire et la médecine générale oblige aujourd’hui les Chirurgiens Dentistes à accepter une véritable responsabilité sur la santé générale des patients et l’acte de maintenance décrit dans cet article est en parfait accord avec ce devoir médical.
3) Un acte conseillé après tout traitement implantaire et prothétique
La mise en place de prothèses (fixes ou amovibles) ainsi que d’implants et de prothèses implanto portées peut constituer un facteur aggravant par la mise en place d’éléments artificiels en remplacement des éléments naturels.
Quelque soit l’ajustage précis des prothèses, l’examen sous microscope montre toujours de légers surplombs ou de minuscules hiatus qui sont autant de zones de rétention d’un biofilm dont on connaît le pouvoir de pathogénicité lorsqu’il est envahi par des bactéries agressives.
D’autre part, la mise en place de ces artifices chirurgicaux ou prothétiques engendre souvent de lourdes dépenses financières aux patients et aux organismes sociaux.
Pour toutes ces raisons, il est préférable de privilégier au maximum la conservation des éléments dentaires naturels, encore faut-il valoriser en conséquence les actes de prévention et les actes conservateurs pour qu’ils deviennent crédibles dans la gestion actuelle des cabinets libéraux.
Lorsqu’elle est nécessaire, la programmation d’une chirurgie implantaire est un acte chirurgical qui, au même titre que les greffes osseuses, nécessite une étude bactériologique préalable pour confirmer la compatibilité de l’acte chirurgical avec la flore bucco dentaire présente.
La vérification par microscope bactériologique est un minimum pour les actes simples lorsque la clinique ne montre pas de pathologie particulière. Une étude complémentaire par sonde ADN est préférable en cas de grande reconstruction afin de conserver cet examen qui sera le garant de la responsabilité médicale.
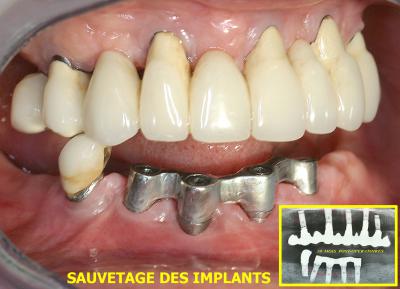
Les maladies parodontales peuvent facilement atteindre les implants des patients et provoquer une infection appelée péri implantite. (fig. 34a et 35a)
Le traitement de ces péri implantites est identique à celui des parodontites mais se pratique en général par un abord chirurgical avec décollement d’un lambeau d’accès. (Rey G. 2001) (Rey G, Missika P. 2010).
Dans la majorité des cas, ce traitement laser assisté permet de sauver les implants (fig. 34a et 34b), la prévention et la maintenance devenant par la suite indispensable pour maintenir et améliorer la guérison.
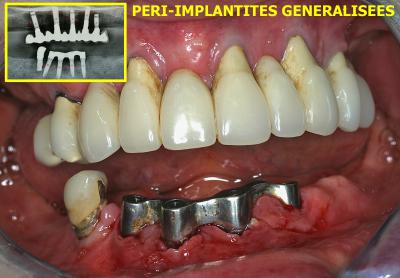
Fig. 34a – Le traitement de ces infections périImplantaires est réalisé en une seule séance par laser Diode
Fig.34b –La maitrise d’une flore compatible permet la guérison clinique des tissus gingivaux et osseux
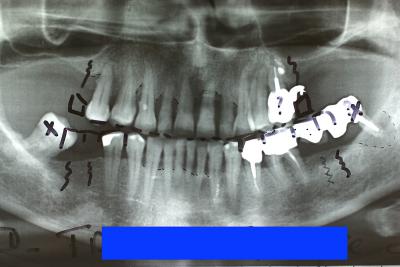
La figure 35a montre le délabrement rapide obtenu sur une patiente dont on a négligé la flore bactérienne pathogène avant de placer un bridge complet implanto porté au maxillaire.
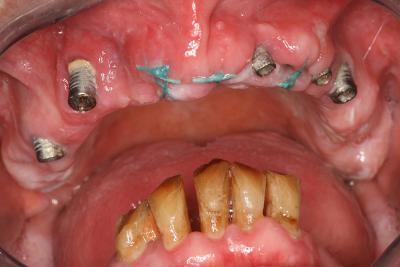
Fig. 35a – L’infection parodontale s’est propagée aux implants maxillaires
Le traitement chirurgical est précédé d’une décontamination laser assistée et d’une vérification bactériologique.
La mise en place des 9 implants (fig.35b) a été effectuée conjointement à l’extraction des anciens implants et dans la même séance que les greffes osseuses nécessaires dans ce cas. Cette chirurgie simultanée est possible grâce à la décontamination laser assistée effectuée après extraction des implants infectés.
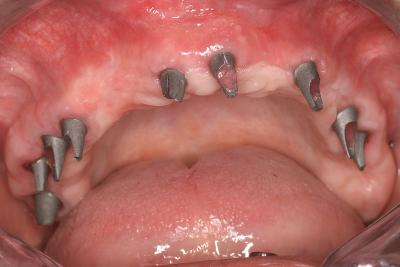
Fig.35b – Les tissus osseux reconstitués permettent une bonne ostéointégration
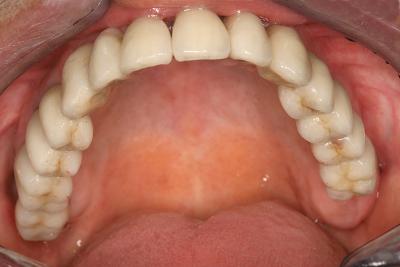
La prothèse implanto portée réalisée (fig. 35c) est parfaitement contrôlée par une hygiène bucco dentaire adaptée et par une maintenance bi annuelle effectuée suivant les techniques décrites plus haut.
Fig.35c – La qualité de la prothèse dépend de la bonne collaboration avec l’équipe du laboratoire (Valprodent – Montpellier)
B. Les honoraires : comment rester un praticien équitable ?
1) Une information transparente
Cette obligation de transparence peut être soit une contrainte et une « corvée » lorsque l’on reste enfermé dans le labyrinthe des réglementations conventionnelles mais peut devenir un simple choix de loyauté transparente et équitable qui complétera parfaitement la communication initiale à l’arrivée du patient (2.A. : Regarder et écouter les patients). Les informations financières exprimées avec clarté et honnêteté sont parfaitement perçues par la très grande majorité des patients.
2) Une gestion logique et honnête
Les traitements lasers assistés qu’ils soient chirurgicaux, conservateurs, ou de prévention ne sont en aucun cas un argument pour augmenter les honoraires abusivement mais par contre, ne doivent pas être la cause d’un investissement temporel et matériel générateur d’un manque budgétaire injuste.
La figure 36 récapitule brièvement l’ensemble des actes qui peuvent être effectués pendant la séance de maintenance parodontale.

Fig. 36 – La clarté des devis et des factures complète une communication de confiance
Il appartient à chacun d’entre nous, en fonction des actes réellement effectués, du temps passé et du prix de revient de chaque cabinet médical, de décider du tarif honnête et correct mérité par le travail réalisé et par le résultat obtenu.
Le temps passé pour la maintenance d’une bouche complète étant d’une heure ou plus dans certains cas, il n’est pas déraisonnable d’évaluer cet acte aux alentours de 300 €uros, voire plus pour des cabinets ayant des frais de personnel important (assistantes, secrétaire, ….) mais 25 € par mois ne semblent pas une dépense exagérée si elle permet de conserver de belles prothèses, de bons implants, ou mieux de belles dents naturelles. Cette faible dépense de prévention sera rapidement effacée par les économies importantes engendrées par cet acte.
La proposition de distinguer sur votre facture le montant des frais et le montant des honoraires est tout à fait légitime et permet aux patients d’avoir une connaissance transparente de notre réalité comptable.
La simple étude du résultat fiscal sur votre 2035 permet de connaître le pourcentage des frais globaux et d’effectuer ce décompte.
Cela évitera peut être les confusions absurdes comme la comparaison de l’achat des prothèses et le prix de vente facturé, trop souvent médiatisé par quelques journalistes en quête d’audimat et dont les explications obscures et incomplètes ne font qu’augmenter l’intolérable hypocrisie actuelle.
C. Est-ce le rôle du Chirurgien dentiste ou de l’Hygiéniste ?
C’est aujourd’hui en France le rôle exclusif du chirurgien dentiste puisque les « hygiénistes » n’ont pas le droit d’exercice en France actuellement.
C’est pourtant une profession qui exerce depuis longtemps dans de nombreux pays Européens avec une réelle satisfaction des patients et des professionnels de santé.
Si la prévention et la maintenance étaient effectuées dans le cabinet médical d’un chirurgien dentiste et sous son contrôle, par un professionnel formé et qualifié, cela permettrait une spécialisation de certaines des assistantes qui pourraient prendre tout leur temps et toute l’attention nécessaire pour cet acte sans pénaliser l’exercice du praticien.
Le chirurgien dentiste qui effectue lui même une séance de maintenance immobilise totalement tout son personnel et l’ensemble du matériel de son cabinet chirurgical, ce qui engendre des frais considérables (fig.37).
Fig.37 – La maintenance au cabinet médical est un acte indispensable qui complète l’hygiène bucco dentaire quotidienne
Une assistante hygiéniste exerçant dans un cabinet dédié à cette seule activité serait un complément non négligeable dans l’équilibre budgétaire général, et les frais de fonctionnement de cette prévention seraient nettement diminués avec une répercussion sur le prix de l’acte facturé au patient.
Au pouvoir public et aux instances professionnelles de trouver la solution qui permettra aux patients de disposer en France d’une véritable prévention rigoureuse et abordable.
Un peu de bon sens et de transparence permettraient beaucoup d’économies au profit de tous !
Gérard REY
Directeur du Certificat de Compétence Clinique en Chirurgie Dentaire Lasers Assistée
(Paris Garancière)
Directeur du Diplôme Universitaire Européen en Chirurgie Dentaire Lasers Assistée
(Paris Diderot – Milan Bicocca)
BIBLIOGRAPHIE
Alcouffe F. Différentes approches de la motivation à l’hygiène orale. J Parodontol 1998 ; 7 : 363-8
Avril JL et al. Bactériologie clinique. Paris : Ellipses ; 2000
Becker W et al. Periodontal treatment without maintenance. A retrospective study in 44 patients. J Periodontol 1984 ; 55 : 505-9
Bidault P, Lacoste E. Amibes, microscopes et antibiotiques en parodontologie : le point sur la question. Journal dentaire du Québec 2005 ; 42 : 155-60
Carranza Fa JR et al. Scanning and transmission electron miscrocopic study of tissue-invading microorganisms in localized juvenile periodontitis. J Periodontol 1983 ; 54 : 598-617
Chardin H. et col. Microbiologie en odonto-stomatologie. Paris : Maloine ; 2006
Charron J, Mouton C. Parodontie médicale. Paris : CdP ; 2003
Cvitkovitch DG and al. Quorum Sensing and biofilm formation in streptococcal infections. J Clin Invest 2003 : 112 (11) : 1626-32
Desmons S. Preconditionnement laser en site osseux membraneux. Thèse de doctorat Lille 2008
Feng J et al. Low-power laser irradiation promotes VEGF expression and vascular endothelial cell proliferation through the activation of ERK/sp1 pathway. Cell signal 2012 ; 24 (6) : 1116-25
Fornari CD. Protocollo di igiene domiciliare post-trattamento parodontale laser assistito (thèse). Université Milan-Bicocca : 2005-2006
Goldman MJ et al. Effect of periodontal therapy on patients maintained for 15 years or longer. A retrospective study. J Periodontol 1986 ; 57 : 347-53
Gursoy H et al. La thérapie photo dynamique en dentisterie. Clin orale investig. 2013 ; 17(4) : 1113-25
Lindhe J, Nyman S. The effect of plaque control and surgical pocket elimination on establishment and maintenance of periodontal helath. J Clin Periodontol 1975 ; 2 : 67-79
Makhlouf M et al. Effect of adjunctive low level laser therapy (LLLT) on nonsurgical treatment of chronic periodontitis – Photomed laser surg. 2012 ; 30 (3) : 160-6
Moritz et al. Bacterial reduction in periodontal pockets through irradiation with a diode laser. A pilot study Journal of Clinical Laser Medecine 1997 ; 33-37
Ozcelik O et al. Improved wound healing by low level laser irradiation after gingivectomy operations. J Clin Periodontol 2008 Mar ; 35 (3) : 250-4
Rey G. L’apport du laser dans le traitement des poches parodontales. Implantodontie 2000 ; vol 38 : 27-34
Rey G. l’apport du laser dans les parodontites et les péri implantites. La lettre de la stomatologie 2001 ; avril : 6-9
Rey G, Missika P. Lasers et Implantologie, simplicité et efficacité. I.D. avril 2010 ; n°16 : 21-29
Rey G, Missika P. Traitements parodontaux et Lasers en omnipratique dentaire. Ed. Elsevier Masson 2010
Socransky SS et al. Microbial complexes in subgingival plaque. J Clin Periodontol 1998 ; 25 : 134-44
Van Winkelhoff AJ. Diagnostic microbiologique en parodontologie. Réalités cliniques 2003 ; 14 : 267-77
Wilminck GJ et al. Assessing laser-tissue damage with bioluminescent imaging. J Biomed Opt. 2006 ; 11 (4) 041114