L’implantation post-extractionnelle dans le secteur antérieur peut-elle être systématique ?
 Chaque fois qu’il est possible, l’implantation post extractionnelle se doit d’être réalisée.
Chaque fois qu’il est possible, l’implantation post extractionnelle se doit d’être réalisée.
Plusieurs règles doivent être respectées, car le non-respect de ces règles va entrainer un échec quasi certain, échec retentissant, car l’état clinique après ce type de chirurgie va laisser une situation critique autrement plus difficile à gérer (perte d’os importante, récession gingivale disgracieuse et souvent atteinte des dents adjacentes.
Auteur : Dr Franck Zerah, Paris
L’implantation post extractionnelle dans le secteur antérieur peut-elle être systématique ?. À propos de 3 cas cliniques
1ère partie : acte chirurgical.
Introduction
Durant de nombreuses années il était admis que la pose d’implant se devait d’être différée, souvent de plusieurs mois après l’extraction d’une racine.
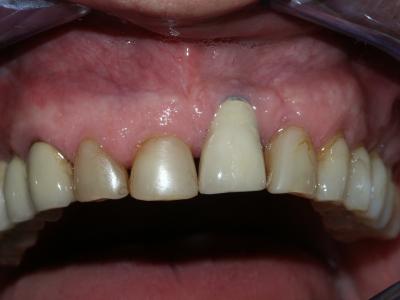
A partir des années 70, l’analyse des mécanismes de remodelage osseux, a démontré que la resorption osseuse entrainait une pose d’implant dans des conditions difficiles, aboutissant le plus souvent à un résultat peu esthétique (fig.1a).
Le concept de la pose d’implant juste après une extraction a donc commencé à germer dans l’esprit des implantologues, afin de contrecarrer les effets néfastes de la fonte osseuse, en se servant de l’implant comme « d’une poutre métallique », pour soutenir et stabiliser le volume osseux.
Depuis les années 2000, l’implantation post extractionnelle est devenue, chaque fois que le contexte environnemental s’y prêtait, un fait établi.
Le but de cette présentation, est, au travers de trois cas cliniques, de transmettre les règles et protocoles à respecter, pour obtenir de manière prévisible, un résultat à la fois fonctionnel et esthétique de la couronne supra implantaire.
Lire l'article avec les photos
Discussion
Règles fondamentales.
Chaque fois qu’il est possible, l’implantation post extractionnelle se doit d’être réalisée.
Mais, comme il a été précisé précédemment, plusieurs règles doivent être respectées, car le non-respect de ces règles va entrainer un échec quasi certain, échec retentissant, car l’état clinique après ce type de chirurgie va laisser une situation critique autrement plus difficile à gérer (perte d’os importante, récession gingivale disgracieuse et souvent atteinte des dents adjacentes) (fig.1b).
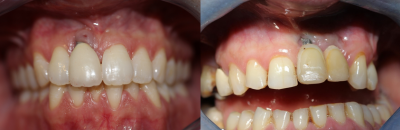
Quelles sont les règles à respecter lorsqu’on envisage une implantation post extractionnelle :
1/ En premier, on se doit d’analyser le volume osseux résiduel post extractionnel ;
La table osseuse vestibulaire doit être intacte (fig.1c), et d’une épaisseur minimale, après l’extraction.
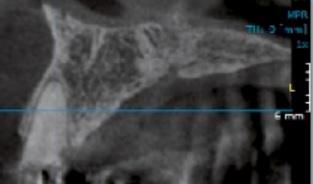
L’extraction doit d’être entreprise de manière totalement atraumatique, permettant de préserver au mieux les parois résiduelles de l’alvéole (ne pas hésiter à découper la racine résiduelle au moyen d’une fraise de chirurgie, d’extraire la racine en plusieurs parties sans forcer sur l’os résiduel, et ainsi conserver son intégrité).
Une révision extrêmement minutieuse de l’alvéole est réalisée, afin d’éliminer tous reliquats de tissus inflammatoires ou infectieux.
Si une partie de la table osseuse vestibulaire est détruite, et que nous nous retrouvons face à une fenestration, il doit rester assez d’os en vestibulaire, afin de poser l’implant avec une bonne stabilité primaire, au-delà de la partie découverte, et la pose d’une greffe osseuse en comblement de la zone détruite. (fig.2)
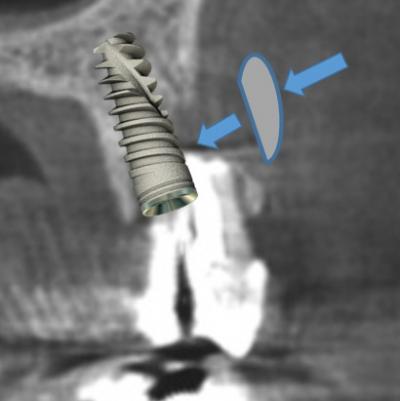
Il est d’autre part important d’évaluer le diamètre de l’alvéole par rapport au diamètre de l’implant à poser.
Deux cas de figures possibles :
Si l’alvéole est inférieure au diamètre de l’implant, la stabilité primaire est envisageable.
Si le diamètre est supérieur, il faut vérifier si il y a un minimum de 3 mm d’os « implantable » au-delà de l’alvéole, afin d’obtenir une stabilité primaire dans cet os de l’implant. (fig.3)
De plus, afin d’éviter une resorption des parois entourant le futur implant, il est fondamental qu’il perdure une épaisseur des parois résiduelles d’au moins 1mm, le « stress » de l’os lorsqu’il est compressé par la mise en place de l’implant, entrainant de manière quasi systématique une fonte des parois, et donc, un échec esthétique (liseré grisâtre de la gencive).
L’analyse du volume osseux résiduel doit aussi respecter deux règles fondamentales :
a/ le col crestal de l’implant ne doit jamais être placé au-delà de 3mm sous la jonction amélo cémentaire des dents adjacentes. (fig.4)
b/ l’implant doit être placé au maximum entre 1.5 et 2mm d’une dent adjacente (règle fondamental pour une régénération papillaire) et la distance entre deux implants se doit d’être comprise entre 2.5 et 3mm. (fig.5)
2/ en deuxième lieu, il faut analyser l’état de la gencive, non seulement autour de la racine résiduelle, mais aussi au niveau des dents adjacentes.
Les muqueuses doivent présenter un volume adéquat, non inflammatoire, une hauteur propice à la régénération d’un pourtour sain, avec la création d’éventuelle néo papilles.
L’absence de gencive attachée ne va pas contre indiquer formellement l’implantation immédiate, mais nous obligera à envisager une greffe, soit de conjonctif enfoui, soit de gencive libre, afin de protéger l’implant posé et l’éventuelle greffe osseuse réalisée.
Protocoles fondamentaux
L’implantation post extractionnelle est aussi régit par de protocoles fondamentaux.
Ces protocoles trouvent plus leurs places lors de la pose d’implants dans les secteurs antérieures, qu’ils soient supérieurs ou inférieurs.
Le plus gros défi est, bien entendu, sur la gestion du secteur antéro-supérieur, où l’orientation et la finesse des corticales, l’épaisseur des tissus mous, le problème des papilles et des collets, la gestion du résultat esthétique de la future couronne supra implantaire, représente un challenge parfois très difficile à relever.
Il faut avoir à l’idée, que l’axe de l’alvéole est le plus souvent très, voire trop proche de la corticale vestibulaire.
Si l’on suit l’axe de l’alvéole pour poser son implant, dans la majorité des cas, on va provoquer un « stress » de cette corticale, voire une perforation de l’os vestibulaire, qui aboutira inéluctablement à la fonte de celle-ci. (fig.6)
C’est la raison pour laquelle, le forage s’effectuera soit dans le « trigone osseux », soit, en position la plus palatine possible. (fig.7)
Pour se faire, on utilisera une fraise boule, afin de marquer l’os au milieu de l’alvéole, en direction palatine, et on veillera à bien respecter l’axe créé par cette fraise boule, pour ne pas se laisser entrainer dans l’axe de l’alvéole. (fig.8)
L’autre point fondamental à respecter, est le comblement du hiatus entre le diamètre de l’implant et celui de l’alvéole.
Ce comblement s’effectuera de manière systématique, chaque fois que nous serons en présence d’un espace supérieur à 1mm de hiatus. (fig.9)
De plus, ce comblement sera recouvert d’une membrane séparatrice, afin d’éloigner les fibroblastes de la muqueuse, de la greffe osseuse.
Si l’on aborde le problème sous son aspect tissus mous, il faudra, afin d’éviter toutes récessions gingivales d’inciser la gencive sur la partie crestale, et de simplement la décoller de l’os, pour d’une part, insérer une membrane, et d’autre part vérifier qu’il n’y a pas de lésions externes de l’os résiduel (perforations ou fractures importantes). (fig.10)
Dernier point, une greffe gingivale doit être mis en place sur le site, en per ou en post opératoire, chaque fois qu’il y a un déficit muqueux, préjudiciable à la santé de l’espace biologique péri implantaire.
Cas cliniques
Les trois cas cliniques présentés ci-après sont caractéristiques de trois indications différentes :
Avec ou sans comblement, avec ou sans membrane, avec prothèse fixée provisoire, prothèse amovible, ou sans prothèse transitoire.
1er cas clinique : Patiente âgée de 35 ans, qui présente deux lésions au niveau de ses deux incisives centrales supérieures, une lésion de type fêlure interne sur l’incisive centrale supérieure gauche, fêlure induite par la pose d’un tenon radiculaire trop long, et une lésion de type fracture sur l’incisive centrale supérieure droite, fracture dû au mal positionnement du tenon radiculaire (tenon en dehors de l’axe du canal pulpaire) (fig.11)
Cette patiente, souffrant à chaque fermeture buccale, il est décidé, après analyse des tissus environnant, osseux et muqueux, de réaliser une implantation immédiate post extractionnel des deux sites.
Un bilan radiologique est réalisé, avec panoramique et cône beam. (fig.12) (fig.13)
Une simulation pré implantaire est réalisée pour visualiser la position des futurs implants. (fig.14)
Le problème de cette patiente, est dû au fait, qu’il s’agit d’une classe 3 occlusale, et que, si l’on envisage de repositionner ses incisives en normo-position, il est matériellement impossible de réaliser une mise en charge occlusal (manque d’espace inter-occlusal)
Il est donc décidé de réaliser une prothèse amovible transitoire, prothèse totalement en acrylique, et de repositionner les incisives en avant des incisives inférieures, afin de résoudre par la même occasion le problème esthétique.
Les extractions sont donc pratiquées de manière atraumatique, en découpant, comme vu précédemment, les racines, afin de préserver les corticales vestibulaires. (fig.15)
Après avoir marqué l’os au milieu de l’alvéole, puis réalisé la préparation des fûts implantaires, deux implants « NEO » de diamètre 4.2mm sont posés. (fig.16)
Etant entendu que les espaces entre les implants et le bord des alvéoles sont supérieurs à 1mm, un comblement de ces espaces est réalisés avec l’os des forages récupéré grâce à un filtre monté sur aspiration chirurgicale. (fig.17)
Une fois le comblement effectué, on recouvre les sites avec des membranes de fibrine (PRF), obtenu à partir de la centrifugation du sang prélevé sur la patiente. (fig.18)
Les tissus gingivaux sont ensuite mobilisés par « scarification » du périoste, et suturés par deux points de « BLAIR DONATI », points rappelant le matelassier horizontal, qui permet d’obtenir une suture dite en « cathédrale », supprimant la tension au niveau de la coaptation des berges gingivales, tension souvent responsable de l’operculisation de site opératoire, mettant en péril la greffe et les implants. (fig.19)
Il est suivi de points discontinus.
Le tout est recouvert par la prothèse transitoire, retouchée de manière à ne pas venir en compression du site opératoire, mais plutôt en protection.
Un contrôle panoramique est réalisé montrant la bonne stabilité primaire des implants. (fig.20)
2ème cas clinique : Patient âgé de 55 ans, qui se présente au cabinet avec une canine, dont il ne reste que la partie radiculaire.
Ce patient, a perdu la couronne de cette dent, depuis un long moment, et l’on constate que cette racine, trop cariée, est totalement irrécupérable. (fig.21)
Un bilan radiologique, panoramique et cône beam, est réalisé, montrant, de plus, une agénésie de la 2ème prémolaire droite. (fig.22) (fig.23)
Deux implants sont donc envisagés, en remplacement de ces deux dents. (fig.24)
De plus, on propose au patient une prothèse transitoire fixe ou amovible, mais le patient qui est dans cette situation depuis un long moment, ne semble pas gêné par cet état clinique, et ne voit aucun inconvénient à rester ainsi.
Il est donc pratiqué l’extraction atraumatique de la canine, mais dans ce cas précis, on décide de sursoir à la pose de l’implant de quatre jours, la racine étant restée à « nu » pendant trop longtemps, avec la possibilité d’une éventuelle contamination bactérienne de celle-ci. (fig.25)
Une antibiothérapie est donc débutée juste en suivant l’extraction, et quatre jours après on pose les implants.
Le premier implant posé est le site de la prémolaire, car comme vu dans la précédente chirurgie, on récupère l’os du forage, au moyen d’un filtre à os.
On prépare ensuite le fût implantaire de la canine, on pose un implant « NEO » de 4,2mm de diamètre, et l’on constate dans ce cas, que l’espace entre l’implant, situé en position très palatine dans ce cas précis (position dû au fait que la paroi vestibulaire est fine et donc fragile), et l’os résiduelle est important. (fig.26)
On réalise donc un comblement de cet espace, au moyen de l’os autogène, et l’on décide dans ce cas précis, du fait de l’importance de l’espace, de recouvrir le tout au moyen d’une membrane résorbable à 4 mois. (fig.27)
D’ordinaire cette membrane est stabilisée par des pins, mais dans ce cas, comme le patient ne désire pas de prothèse transitoire, on fixe la membrane avec la vis de cicatrisation.
Pour se faire, on pratique un trou dans la membrane, et on pose la vis et la membrane en même temps. (fig.28)
Une suture par points discontinus est ensuite réalisée. (fig.29)
Un contrôle radiologique est pratiqué montrant l’étanchéité de l’ensemble. (fig.30)
3ème cas clinique : Patient âgé de 67 ans, victime d’un accident de vélo. (fig.31)
Ce patient, à qui l’on pratique en urgence une radio panoramique, présente une fracture coronaire de l’incisive centrale supérieure droite, une fracture de la céramique de l’incisive centrale supérieure gauche, et une extrême mobilité de l’implant situé au niveau de la deuxième prémolaire supérieure droite. (fig.32)
Du fait de la fragilité psychologique, dû au traumatisme de l’accident, et de la situation inesthétique, il est décidé de réalisé un bridge provisoire, en remplacement de l’incisive centrale fracturée, en s’appuyant sur les deux dents adjacentes (après dépôt de la couronne céramique fracturée, et taille de l’incisive latérale fêlée) sans extraire la racine fracturée. (fig.33)
Dans un deuxième temps, l’extraction de la racine est pratiquée, toujours de manière atraumatique. (fig.34)
En suivant le même protocole que dans les cas précédents, on pose un implant « NEO » de diamètre 4,2mm, en position la plus palatine. (fig.35)
On décide dans ce cas, que l’espace entre l’implant et l’alvéole étant inférieur à 1mm, on ne réalise pas de comblement de cet espace.
On pratique ensuite un décollement vestibulaire et palatin des lambeaux gingivaux, afin d’obtenir une laxité des lambeaux et recouvrir le site opératoire sans trop de tension.
Une suture « BLAIR DONATI » est réalisée, suivi de points discontinus. (fig.36)
Un contrôle radiologique, est ensuite pratiqué, permettant de vérifier la bonne position de l’implant. (fig.37)
Conclusion
Comme vu précédemment, chaque fois que les conditions sont requises, l’implantation immédiate post extractionnelle semble être la meilleure solution.
Cet acte chirurgical permettra de garantir une bonne stabilité, et donc une bonne qualité des tissus environnant l’implant.
Par contre, il est fondamental, d’analyser parfaitement le cas, et surtout de préparer une prothèse transitoire post chirurgicale, qu’elle soit fixe ou amovible. (fig.38)
L’analyse occlusale du patient, la mesure de l’espace interdentaire, si l’on envisage une mise en charge immédiate, doit être réalisé avec précision.
On se doit donc de faire le travail « à l’envers » en partant de la prothèse avant de penser à la chirurgie, au moyen par exemple, d’un « Wax Up » (fig.39), car il n’y a rien de plus préjudiciable en terme de crédibilité, que de laisser partir un patient sans ses dents, surtout si l’on s’y ait engagé dès le départ.
Les clichés de cet article ont été pris sur l'OP 300 de KAVO DENTAL SYSTEM.