L’Approfondissement Tunnélisé
 Prévention et gestion des complications muco-gingivales induites par des freins pathogènes ou des brides cicatricielles
Prévention et gestion des complications muco-gingivales induites par des freins pathogènes ou des brides cicatricielles
Auteurs : Dr R.STRAUB, Dr C.DAMON,Dr B.STRAUB, Dr P.BOULETREAU, Professeur P.BRETON
Parution LS 76, Novembre 2017
RESUME
Des freins pathogènes ou des brides cicatricielles, insérés plus ou moins proches de la gencive marginale, aggravés par à un vestibule court et / ou des déplacements orthodontiques peuvent entraîner des complications dentaires, parodontales, voir même péri-implantaires.
La technique de l’approfondissement vestibulaire tunnélisé et suturé optimise la cicatrisation en évitant la récidive des brides et en créant une profondeur de vestibule satisfaisante. Dans le même temps chirurgical ce geste peut être complété par une adjonction de tissu conjonctif ou de PRP afin de renforcer un parodonte insuffisant. En présence de récessions majeures et/ou multiples associées aux tractions fibreuses, ce premier temps, créant un vestibule profond, permet la réalisation ultérieure d’une greffe enfouie par lambeau coronaire optimisant ainsi le recouvrement radiculaire et le rendu esthétique.
Cette technique trouve son intérêt pour les freins pathogènes (impérativement avant tout traitement orthodontique) ainsi que pour des brides cicatricielles multiples dans les cas de fentes labio-palatines, des séquelles traumatiques ou chirurgicales (tumorales, plaques d’ostéosynthèse, génioplasties, post implantaires...).
MOTS CLES : Freins, Brides cicatricielles, fentes labio-palatines, récessions.
Service de Stomatologie de Chirurgie Maxillo-Faciale et Chirurgie Plastique de la Face, Centre Hospitalier Lyon-Sud, 165, Chemin du Revoyet,69495 Pierre-Bénite.
Contact : Raphaël Straub
Introduction
La prise en charge des freins pathogènes et des brides cicatricielles est souvent réduite à une simple incision non suturée. Ce geste s’avère, la plupart du temps, suffisant. Néanmoins pour des freins larges, des brides multiples, associés (ou non) à des récessions parodontales il y a des récidives fréquentes et peu d’amélioration du complexe muco-gingival. L’approfondissement vestibulaire de canines à canines de la technique d’EDLAN (1) permet la création d’un vestibule et d’une attache muqueuse au prix d’une cicatrisation longue et douloureuse, mais sans recouvrement d’une éventuelle récession débutante.
La technique de l’approfondissement tunnélisé est l’association de 4 techniques simples couramment pratiquées en chirurgie muco-gingivale : La frénectomie, l’approfondissement vestibulaire(1), le lambeau semi-lunaire(2,3), le tunnel (4, 5) et dont la réalisation concomitante permet d’optimiser les résultats tout en diminuant les récidives et la morbidité.
Technique chirurgicale
Préalablement à la chirurgie, un assainissement parodontal (détartrage) avec des conseils d’hygiène bucco dentaire seront réalisés si nécessaire.
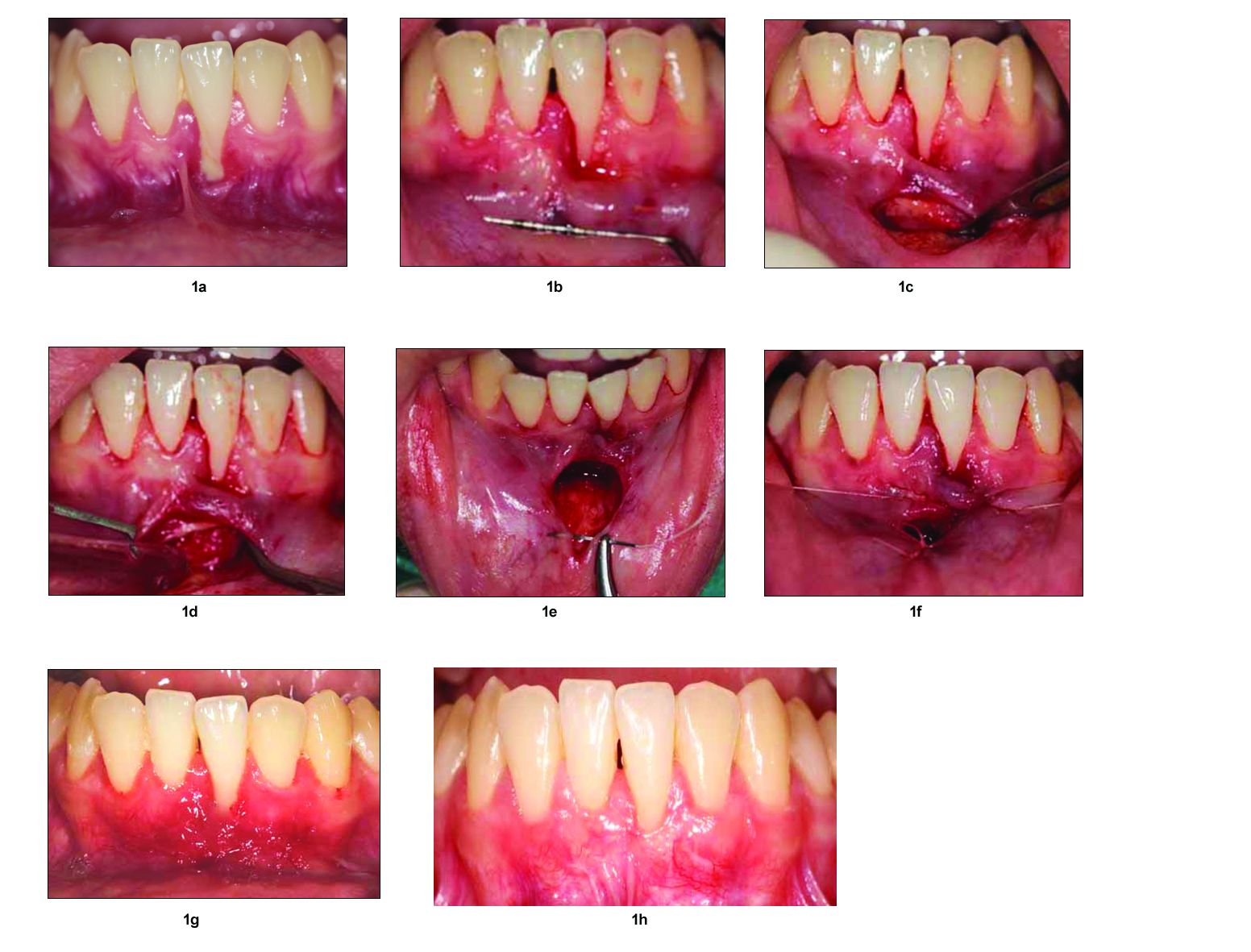
Après l’anesthésie para-apicale, une pression forte à la sonde parodontale est appliquée au niveau le plus apical du vestibule pour déterminer le tracé de l’incision. (Au moins à 1 cm du niveau gingival le plus bas)(fig 1b).
Ce temps est impératif, sinon on risque d’inciser trop coronnairement (en raison du gonflement des muqueuses lié à l’anesthésie) et de ne pas créer une hauteur de vestibule suffisante permettant une optimisation de la cicatrisation.
Incisions
La première incision (lame 15 ou 15C) est réalisée perpendiculairement à la muqueuse (sur la marque faite au préalable par la pression de la sonde) et à contact osseux .Elle sera centrée sur les brides et d’une longueur ne dépassant pas 3 à 4 dents (afin de pouvoir fermer en première intention) (Fig 1c).
Le frein et les brides sont disséqués avec une pince d’Adson et la lame pour libérer la muqueuse et ainsi éviter une éventuelle récidive.
En présence d’un bouton mentonnier puissant il faudra inciser les fibres musculaires de la houppe du menton sous jacentes à la première incision.
Une effraction périostée est effectuée avec la lame sur la longueur de l’incision primaire permettant la fixation de la muqueuse disséquée au périoste et la création d’une muqueuse attachée.
Tunnélisation
Avec un décolleur très fin (type décolleur à papilles) les tractions latérales à l’incision sont libérées créant un tunnel pour une éventuelle adjonction de conjonctif ou de PRP. Cette tunnélisation se complètera en sous papillaire (faire attention de ne pas déchirer) de part et d’autre d’une éventuelle récession. (Fig. 1d)
Un surfaçage radiculaire minutieux réalisé à la curette de Gracey ou au surfaceur de Catoni, est indispensable à la création de la nouvelle attache entre le cément et la muqueuse libérée et permettre la gestion d’une récession.
Sutures
La plaie opératoire formée par l’incision primaire étant triangulaire il faudra réaliser les sutures à la fois sur le versant labial ou jugal et sur le versant dentaire. On prendra un fil Vicryl 5/0 rapide.
A la face interne des lèvres ou des joues (Fig 1 e) : 2 ou 3 points simples superficiels sont réalisés pour fermer verticalement les côtés du triangle ce qui augmentera la hauteur du vestibule. Cette fermeture en première intention est réalisable si la longueur de l’incision n’excède pas 4 dents.
Sur le versant dentaire, une suture périostée continue est pratiquée à la limite de l’incision horizontale (base du triangle)(fig 1 f) afin de créer le nouveau vestibule en fixant la gencive disséquée qui cicatrisera en muqueuse attachée(évitant la récidive des brides).
La pose d’un pansement chirurgical peut être utile si la fermeture en première intention est incomplète (incision primaire supérieure à 4 dents), ou si on ne peut pas suturer chez un enfant difficile).Il diminuera la morbidité post-opératoire et guidera la cicatrisation.
Conseils postopératoires
Il est interdit de se brosser en vestibulaire les dents concernées, ni de croquer sur la zone opérée pendant au moins 15jours. Il est recommandé de mettre de la glace le plus souvent possible et ne pas manger ni boire chaud pendant 3 jours.
Pour éviter l’effet dilution, il est déconseillé de faire des bains de bouche. Le patient se brossera le reste de la bouche en trempant sa brosse dans un bain de bouche à 0.12 de chlorhexidine pendant 15 jours et crachera sans rincer.
Une prescription de paracétamol à raison de 2 à 4 grammes par jour (à la demande) pendant 3 à 6 jours est recommandée.
Par contre si le geste est complété par un apport de tissu conjonctif il faudra prescrire une antibiothérapie de 6 jours associée à 4 jours de corticoïdes et gérer le prélèvement palatin.
Une pommade anesthésiante peu aussi diminuer la morbidité.
Les sports violents au minimum pendant 2 semaines seront interdits.
Suivi post-opératoire
Les suites opératoires sont très discrètes. Un hématome dans la zone mentonnière peut apparaitre dans les jours qui suivent. (Penser à prévenir le patient)
La dépose des points résorbables n’est pas nécessaire mais une visite à 15 jours (Fig. 1 g) permet de contrôler le début de la cicatrisation et de mettre un pansement chirurgical si l’attache muqueuse semble insuffisante. Compte tenu de l’arrêt du brossage on réalisera un nettoyage professionnel.
Si la cicatrisation est complète, la patient peut reprendre un brossage normal avec une brosse à souple ou à brins coniques avec la technique du rouleau.
Un détartrage à environ 2 mois post dépose des points sera programmé.
Afin de contrôler la stabilité une visite annuelle est conseillée (Fig. 1 h).
Indications
La principale indication est la présence d’un frein large ou de brides multiples à insertion haute provoquant une inflammation et des dépôts de tartre par difficulté de brossage. Dans cette situation clinique un approfondissement devra impérativement être réalisé avant tout traitement orthodontique (fig 1), prothétique ou implantaire sous peine de voir apparaitre une rupture d’attache occasionnant des douleurs et à terme des récessions parodontales et compromettant l’esthétique et la pérennité prothétique et/ou implantaire.
Pour le cas complexe de la figure 1, l’indication serait des greffes en deux temps : tout d’abord une greffe épithélio-conjonctive pour supprimer le frein et créer de la hauteur de vestibule avec de la gencive attachée mais avec peu ou pas de recouvrement radiculaire. Dans un second temps un lambeau coronaire avec apport de tissu conjonctif serait envisagé pour recouvrir la racine. Nous constatons que l’approfondissement tunnélisé diminue la morbidité du temps 1 et simplifie le second en restant dans une optique de chirurgie mini-invasive. La seconde intervention peut être différée après l’alignement orthodontique et donner un résultat plus prédictible avec un meilleur rendu esthétique.
De même en présence d’un vestibule peu profond (voire inexistant) une hygiène bucco-dentaire correcte peut s’avérer impossible d’autant plus si un traitement d’orthodontie est envisagé avec des mouvements d’expansion vestibulaire et notamment dans les classes III chirurgicales(6). Dans ce cas un renfort parodontal pourra être envisagé.
Les autres indications sont à visée «réparatrices ».
En cas de récession(s) associée(s) à un frein et à un vestibule court avec ou sans rupture d’attache l’approfondissement tunnélisé permettra de stopper l’évolution du processus dégénératif et de recouvrir éventuellement une récession débutante par suppression des tractions( Fig 2 a et b).
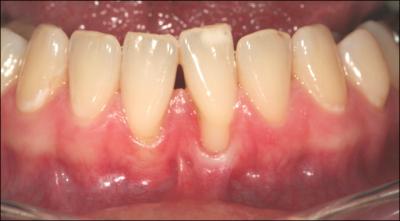
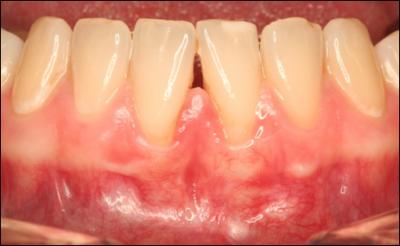
FIGURE 2 :
a : Jeune patiente présentant un frein à insertion haute et des récessions sur 31 et 41 associées à une interférence en propulsion sur 31.
b : contrôle à 3 ans post approfondissement et retouche du bord libre de 31. Bonne stabilité du recouvrement des récessions par suppression des facteurs étiologiques (néanmoins le parodonte est à surveiller).On note la cicatrice blanche de la fenestration périostée.
Lors de brides cicatricielles à la suite de traumatismes alvéolaires avec avulsion dentaires la réhabilitation prothétique ou implantaire peut s’avérer impossible par absence de vestibule. Il en est de même pour les suites de chirurgie tumorales. L’idéal sera d’intervenir en amont de toute reconstruction.
Les complications infectieuses au niveau des plaques d’ostéosynthèse en chirurgie orthognathique ou après une génioplastie forment souvent des brides provoquant une migration apicale de la gencive marginale.
La gestion des fentes labio-palatines est longue et complexe. La multiplication des actes chirurgicaux provoque des tractions diminuant la mobilité labiale supérieure et l’accès au brossage difficile provoquant une inflammation et à terme des risques de dénudations radiculaires et /ou implantaires. (Fig 3 a)
Variantes cliniques et chirurgicales
En cas de parodonte trop fin et présentant des récessions ou avec un défect osseux vestibulaire on pourra compléter le geste par une apposition de greffe gingivale (conjonctive ou mixte). Lorsque les papilles sont fines et fragiles le fait de simplement les décoller, pour glisser le conjonctif permettra de les conserver. (Fig 3 b et c).En effet la papille interdentaire est un élément du parodonte très fragile et dépendant de la hauteur de l’os sous –jacent. Dans certaines situations cliniques la résorption osseuse peut entrainer la disparition de la papille. Quand elle est encore présente mais fragile, il est préférable d’éviter son incision. C’est dans cette situation que la tunnélisation optimisera la cicatrisation en la préservant.
Dans les cas de récessions multiples importantes associées à des brides proches du collet des dents, ce premier temps permet de créer un nouveau vestibule. Après une cicatrisation de 2 à 3 mois on réalise un lambeau coronaire associé ou non à du tissu conjonctif et /ou du PRP) (fig.4).
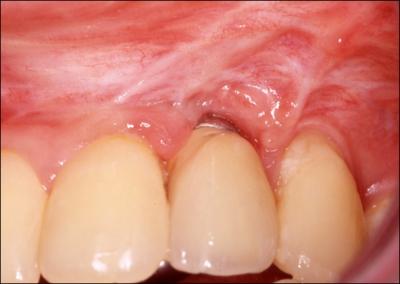
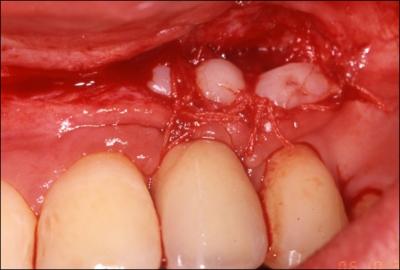
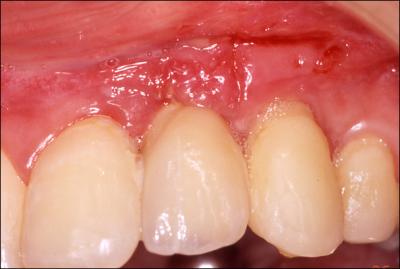
FIGURE 3 :
a : jeune patiente présentant des séquelles de fentes labio –palatines ayant bénéficié d’une chirurgie bimaxillaire et d’un implant en place de 22.On note l’exposition de l’implant et la fragilité des papilles en raison d’un défect osseux vestibulaire.
b : approfondissement complété par une greffe mixte permettant la préservation des papillles
c : cicatrisation à 15 jours. On note le recouvrement de l’implant, la persistance des papilles et l’absence de brides
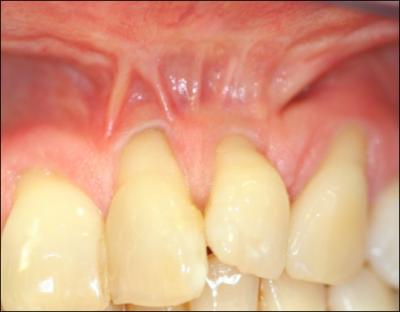
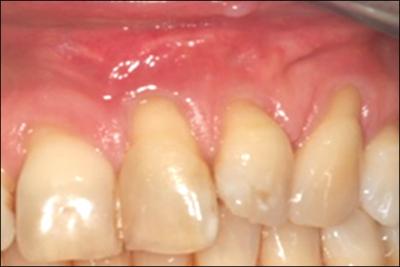
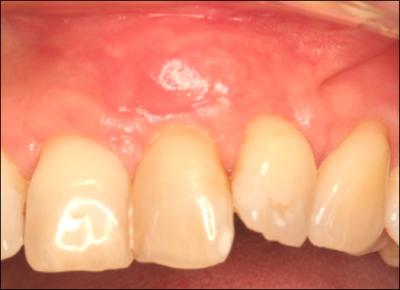
Figure 4 :
a : Patiente de 48 ans présentant des séquelles de fente labio palatine avec des brides proches du sulcus et des récessions majeures et multiples associées à des sensibilités ainsi qu’une demande esthétique.
b : cicatrisation à 3mois post approfondissement tunnélisé .Un lambeau coronaire est maintenant réalisable grâce à la suppression des brides.
c : cicatrisation à 6 mois. Sans l’approfondissement au préalable l’intégration de la greffe aurait été moins bonne.
DISCUSSION
L’approfondissement tunnélisé est une technique simple, reproductible, avec une faible morbidité post opératoire. Elle permet la prévention d’apparition de récessions parodontales en diminuant les tractions et en créant une profondeur de vestibule compatible avec un accès à l’hygiène bucco-dentaire. Il est nécessaire de dépister précocement les brides iatrogènes (notamment avant un traitement orthodontique) (7) et dans certains cas on peut recouvrir une récession débutante et obtenir une muqueuse attachée compatible avec une santé parodontale(8). L’absence de gencive attachée associée à des brides cicatricielles entrainent des douleurs et compromettent la pérennité des implants(9).
L’incision, comme le lambeau de Summer(2) repris par Tarnow(3) mais rectiligne, sectorisée sur 3 à 4 dents permet une fermeture en première intention ce qui réduit la morbidité postopératoire. L’absence de sutures dans le lambeau semi-lunaire le réservait au maxillaire. La situation très apicale de cette incision (et non sur les freins ou brides) donne une hauteur de vestibule satisfaisante pour la stabilité des résultats .La variante de la technique de Kazanjian (10) pour l’environnement implantaire nécessite des incisions de décharges qui sont évitées par la tunnélisation (4,5) sous papillaire et dans le prolongement latéral. Ceci permettant de recouvrir des récessions débutantes, de libérer des brides pour l’adjonction éventuelle d’un conjonctif. Pour terminer, les sutures verticales et périostées augmentent respectivement la profondeur du vestibule et fixent au périoste sous-jacent la muqueuse ainsi libérée. La nouvelle attache conjonctive ainsi formée permettra une stabilité des résultats.
Cette approfondissement peut aussi permettre, grâce au gain de hauteur du vestibule, de réaliser dans un second temps une greffe conjonctive enfouie par lambeau tracté coronnairement. Cette technique remplacera la greffe épithélio-conjonctive qui, bien que donnant un très bon renfort gingival, est inesthétique avec un taux de recouvrement inférieur aux techniques enfouies et surtout une morbidité palatine non négligeable malgré les meilleures précautions (plaque palatine…) (8).
Une enquête observationnelle réalisée pour une thèse pendant 6 mois dans le service a permis de noter que sur 31 approfondissements tunnélisés (sans adjonction de tissu conjonctif) toutes les dents présentant une rupture d’attache avant l’intervention en sont dépourvues lors du contrôle à J+3mois et que 87% des dents qui avaient des récessions avant l’intervention ont bénéficié d’un recouvrement partiel ou total (soit 52 dents sur un total de 60 dents).
CONCLUSION
La réalisation concomitante de techniques chirurgicales traditionnelles qui ont fait leurs preuves permet, (par un approfondissement tunnélisé, sectorisé et suturé) de donner des résultats optimisés en termes de gain de vestibule, de gain de muqueuse attachée et de gain recouvrement radiculaire, ainsi qu’en termes de diminution de la morbidité post-opératoire. Et ce, tout en étant une technique simple, rapide, reproductible et micro-invasive, dans la lignée des progrès que connaît le domaine de la chirurgie muco-gingivale.
Consulter l'article en pdf
Références
1- Edlan A, Mejchar B: Plastic surgery of vestibulum in periodontal therapy. Int Dent J. 1963; 13:593
2-Summer CF. Surgical repair of recession on the maxillary cuspid. Incisaly repositioning the gingival tissues. J.Periodontol 1969; 40:119-121
3-Tarnow DP: Semilunar coronally repositioned flap. J.Clin.Periodontol 1986:13; 182-185.
4-Allen E.P: Use of supraperiosteal enveloppe in soft tissue grafting for root coverage. I. Rationale and technique. Int. J. Periodont.Rest. Dent.1994 ; 3:217-227
5-Azzi R. et Etienne D. Recouvrement radiculaire et reconstruction papillaire par greffon conjonctif enfoui sous un lambeau vestibulaire tunnélisé et tracté coronairement. J. Parodontol. Implantol. Orale.1998 ; 17:71-77
6-Straub b, Freidel M, Breton P: La chirurgie plastique parodontale : Traitement d’une récession gingivale par lambeau de glissement sur greffon conjonctif enfoui. Rev de Stomatol et Chir maxillofac 2006; 107 :361-365
7-VanarsdallRL.Complications of orthodontic treatment. Curr Opin Dent 1991; 1:22-633.
8-Straub B, Bouletreau P, Breton P: Periodontal management in orthognathic Surgery: Early screening of periodontal risk and its current ma,agement for the optimisation of orthodontic and surgical treatments. Rev Stomatol Chir maxillofac 2014 ;115 :208-218
9-Struillou X, Maujean E, Malet J, Bouchard P. Chirurgie mucogingivale parodontale et péri-implantaire. Encycl Méd Chir (Editions Scientifiques et Médicales Elsevier SAS, Paris,Odontologie), 23-445-K-10, 2002
10-Ponzoni D,Jardin EC,de Carvalho PS :Vestibuloplasty by modified Kazanjian technique in treatment with dental implants. J Craniofac Surg 2013; 24:1373-1375.