Innovation technique et biologique de réalisation des piliers de cicatrisation anatomiques implantaires provisoires immédiats
Apport dans le cadre de l’extraction-implantation immédiate en zone postérieure
par le Dr Augusto André Baptista
Introduction
L'édentement en secteur postérieur est une réalité clinique à laquelle nous sommes malheureusement souvent confrontés. Ceci de par l’arrivée des pre- mières molaires comme premières dents définitives
sur l’arcade. La morbidité et l’indice CAO est le plus élevé pour les molaires et prémolaires chez nos patients [1]. Cela sans compter la difficulté des traitements radiculaires associés à ces dents pluriradiculées présentant souvent des canaux ac- cessoires. Ou encore les anomalies de formation de l’émail, tel que la MIH touchant 15 % de nos patients [2]. Tout ceci contri- bue donc à un risque accru de perte prématurée de ces dents. Il est souvent compliqué à gérer en un temps avec des tech- niques classiques de lambeau déplacé, du fait de la surface du site extractionnel importante à recouvrir. La prise en charge de ces cas représente un véritable challenge clinique pour le praticien, par la complexité de sa gestion clinique et biolo- gique. De nombreuses études récentes ont prouvées l’intérêt de l’implantation immédiate après extraction avec la gestion de la fermeture immédiate de l’alvéole pour la préservation des volumes osseux ainsi que la gestion esthétique en phase prothétique [3-4]. Mais l’Idée de recouvrir le site opératoire des régions postérieures de manière immédiate après extraction et implantation en un temps n’est pas récente, Cooper décrit en 2002 une technique utilisant une dent provisoire en résine pour fermer l’alvéole [5].
Implication Clinique
Dans le cadre de cet article nous allons explorer une nouvelle méthode de gestion de ces cas complexes et allons dévelop- per les différentes phases permettant de le réaliser. Nous allons plus spécifiquement nous concentrer sur les 4 aspects cliniques de sa réalisation clinique : L’insertion de l’implant après extrac- tion, le comblement osseux de l’alvéole, la réalisation du Pilier anatomique implantaire provisoire en méthode directe clip- sable, le « Individualized Anatomic Gingival-Clix » (IAG) ainsi que la description de la phase prothétique finale.
Les avantages de l’extraction-implantation / greffe osseuse / pilier de cicatrisation / immédiat
Traitement moins traumatique
L’implantation et le comblement alvéolaire se font dans le même temps opératoire que l’extraction, diminuant le stress opératoire pour le patient et permettant un traitement global moins traumatique.
Raccourcissement du temps de cicatrisation global
Comparer à une technique en 2 ou 3 temps, ici on saute le temps de cicatrisation de l’alvéole avant implantation ainsi que la phase de conformisation gingivale autour de l’implant. En effet l’utilisa- tion d’une greffe osseuse alvéolaire immédiate réduit la nécessité d’utiliser à 6 mois des techniques de reconstruction osseuse type Sinus Lift ou autres greffes osseuses 2D et 3D [6]. De plus la greffe osseuse par comblement alvéolaire seul, nécessite une fermeture du site d’extraction par lambeau, une membrane, des incisions de décharges et périostées pour donner de la laxité au lambeau qui sera déplacé de manière coronaire pour fermer le site. La tech- nique de la fermeture immédiate de l’alvéole qui sera décrite ici, permet également de s’affranchir de la nécessité du manage- ment gingival en seconde intention pour repositionner la gencive attachée de manière physiologique et anatomique [7], notamment par des techniques telles que les greffes de conjonctif enfoui as- sociées à des lambeaux repositionnés en direction apicale [8] ou autres techniques de Kazanjian [9]. Si un défaut de gencive kérati- nisée est constaté, une technique simple d’enveloppe avec greffe de tissu conjonctif enfoui en vestibulaire du site d’extraction permet de gérer cela de manière mini- invasive et en un temps.
Préservation du périoste
Le périoste a des capacités ostéogéniques importantes, par une irrigation périphérique du pourtour osseux ainsi que par un maintien biomécanique de l’intégrité osseuse par un effet
« gaine ». En supprimant son décollement, le maintien vasculaire assure les capacités régénératrices de l’os en préservant la ré- sorption osseuse et en assurant une cicatrisation rapide [10]. La gaine périostée ainsi maintenue va permettre également d’ap- pliquer des expansions transversales de l’os avec des risques de fractures contrôlés.
Gestion des tissus mous
Outre la préservation du périoste, la réussite d’un traitement im- plantaire dépend également du bon état des tissus mous et de leur remodelage cicatriciel. Le hiatus entre le pilier transgingival et les tissus mous, conditionne en partie la rapidité de forma- tion de la pseudo-attache épithéliale. Suite à une intervention traditionnelle à lambeau, la jonction requiert un temps de cica- trisation plus élevé, dû notamment au temps de résorption du caillot sanguin qui comble le hiatus [11-12]. Dans les situations de carence de gencive attachée, une greffe gingivale par une technique simple de l’enveloppe avec greffe de tissu conjonctif enfoui en vestibulaire du site d’extraction permet de le gérer de manière mini-invasive et efficace toujours dans le même temps opératoire. Cette gestion et stabilisation précoce permettra en phase prothétique finale de garantir un profil d’émergence naturel et esthétique de la prothèse transvissée d’usage [13]
Pérennité de l’implant
On ne constate aucune différence significative sur la pérennité de l’implant posé lors d’une technique en un temps chirurgical comparé à une technique classique en deux ou trois temps. On peut ajouter de par l’absence d’incision et de sutures, des suites opératoires réduites, peu de douleurs, peu de saignement et un risque infectieux diminué. Les risques de péri-implantite que ce soit par technique conventionnelle ou par extraction-implan- tation immédiate restent eux aussi inchangés [14]. Dans une si- tuation d’extraction-implantation immédiate, la dent à extraire est souvent dans un état très délabré. Des études récentes montrent que le taux de survie des implants posés sur un site altéré est identique à celui sur site sain à condition bien évidem- ment d’un parage chirurgical par curetage et nettoyage minu- tieux de l’alvéole en per-opératoire [15].
Chirurgie Atraumatique
Préservant au maximum l’os alvéolaire et la gencive kératinisée périphérique existante en utilisant notamment une technique de séparation de racines systématique pour l’extraction de la dent. Temps de réhabilitation prothétique globale réduit : La cicatri- sation gingivale et osseuse se faisant simultanément, la matura- tion des tissus mous en vue de la phase prothétique est concomi- tante de la cicatrisation osseuse globale et de l’ostéointégration de l’implant. Ceci, sans compter sur l’absence d’étape de mise en fonction qui est intégrée à l’étape opératoire globale par le pilier anatomique. Par la conjonction de ces deux facteurs on réduit l’attente de la phase de réhabilitation prothétique finale, réduisant par la même, le temps de traitement global du cas.
Diminution de la perte osseuse
Stabilisation de la situation dimensionnelle de manière im- médiate des tissus en per-opératoire par la greffe osseuse au
moyen d’un comblement osseux alvéolaire et de la ferme- ture du site par le pilier anatomique implantaire provisoire. On constate un haut taux de survie des implants, une absence de perte osseuse périphérique, une préservation des papilles, une parfaite intégration esthétique de la future prothèse d’usage et des résultats prédictibles à long terme [16].
Utilisation de PRF recommandé
Utilisé pour recouvrir le biomatériau de comblement, il va ac- célérer la cicatrisation gingivale, protéger le site, l’implant, le greffon [17]. Il va améliorer l’état de l’intrados de l’empreinte de l’alvéole comme nous le verrons dans cet article, mais reste facultatif dans le process. Parfois les veines sont fines et roulent rendant le prélèvement sanguin complexe voire, impossible. Dans ce cas des biomatériaux comme le GTO ou le MP3 de chez OstéoBiol® sont une alternative fiable car ils permettent de créer un agglomérat adhérent et non particulaire libre (pouvant notamment se prendre dans l’empreinte) se rapprochant du Sticky Bone utilisé dans cet article.
Prise d’empreinte facilité
L’empreinte est fermée et ne nécessite pas le démontage ni de vissage d’éléments supplémentaires, celle-ci se fait par une technique SNAP-ON modifiée. En plus de la rapidité et de la facilité d’exécution, l’avantage réside dans l’absence de conta- mination bactérienne des zones de connexion interne de l’im- plant par une absence de vissage, dévissage comme pour les techniques PICK-UP ou POP-UP. Enfin, le contrôle du position- nement et de l’enfoncement du transfert ne nécessite pas de radiographie de contrôle, ce qui fait encore gagner une étape clinique. Mise en œuvre de la technique du PIAP par IAG : La vascularisation est l’une des clés de la réussite d’un traitement implantaire, comme déjà vu, elle est assurée par le processus atraumatique de l’intervention. La stabilité primaire est décisive dans la réussite de I’ostéointégration. Elle reflète en partie la capacité de l’implant à résister aux différentes forces axiales et latérales en phase de cicatrisation. La méthode et le matériel utilisés dans cette technique tendent à faciliter un ancrage primaire suffisant. La protection du site est indispensable pour assurer une mise en place sereine du processus de cicatrisation osseuse et gingival, c’est là tout l’intérêt du IAG.
Matériel et méthode
MATÉRIEL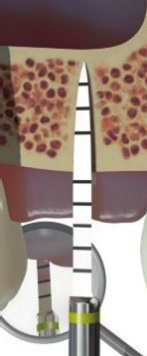
Les Forets (Fig.1) : À trois faces planes tra- vaillantes de section triangulaire, ils per- mettent par leur extrémité acérée, un pointage et une coupe précise, notam- ment sur les zones post-extractionnelles de furcations radiculaires souvent avec des anatomies vallonées rendant difficile l’attaque avec un foret cylindrique clas- sique (risque de glissement). Il permet à l’image d’un bistouri circulaire (tissu punch), un meilleur guidage intra-osseux, avec une remontée vers l’extérieur des débris rési- duels. Une vitesse réduite de 250-400 rpm maximum évite tout échauffement osseux et ne requiert qu’un système d’irrigation contrôlé, apportant à l’opérateur une meil- leure visibilité et un confort accru. Dès lors, de par sa forme innovante, le foret agit comme un ostéotome permettant une condensation osseuse latérale non négligeable. On peut également placer les implants par une technique de chirurgie guidée totale, pour mieux contrôler notamment les glissements de forage non souhaités dans les alvéoles radi- culaires adjacentes, qui peuvent arriver avec une technique à mains levée.
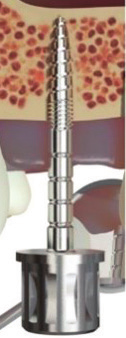 Les Condenseurs (Fig.2): Facultatif, de diamètre de 2,4 mm et de 3 mm, ils sont utilisés dans les os de faible densité (type 4 et 3 selon la classification de Lekholm et Zarb) et permettent une condensa- tion latérale afin d’assurer l’atteinte d’une stabilité primaire correcte. Utilisés avec une clef dynamométrique, ils assurent la création d’une loge homothétique vis- à-vis de l’implant et apportent une indi- cation à l’opérateur quant au couple de serrage qu’il va atteindre avant la pose de l’implant.
Les Condenseurs (Fig.2): Facultatif, de diamètre de 2,4 mm et de 3 mm, ils sont utilisés dans les os de faible densité (type 4 et 3 selon la classification de Lekholm et Zarb) et permettent une condensa- tion latérale afin d’assurer l’atteinte d’une stabilité primaire correcte. Utilisés avec une clef dynamométrique, ils assurent la création d’une loge homothétique vis- à-vis de l’implant et apportent une indi- cation à l’opérateur quant au couple de serrage qu’il va atteindre avant la pose de l’implant.
 Les implants (Fig.3 et 4) : Constitués de titane grade 4B étiré à froid, ce sont des implants Champions® (R)Evolution, ils pos- sèdent une surface rugueuse blastée au zirconium, améliorant l’affinité et l’adhé- sion des ostéoblastes à sa surface amé- liorant ainsi sont ostéointégration [18]. Coniques et cylindro-coniques, leur géo- métrie s’appuie sur des macrospires in- duisant une meilleure accroche et sta- bilité sur le corps de l’implant ainsi que des microspires sur le col optimisant l’ac- croche de l’implant sur sa partie transcor- ticale. Les implants sont biblocs, avec leurs connexions internes coniques (Fig.3), pos- sèdent une plateforme switching et une partie supérieure appelée le Shuttle (Fig.4), vissée sur l’implant, ayant une extrême pré- cision avec une tolérance de seulement 0,6 microns. Le Shuttle va jouer un double rôle : d’une part, il protège d’une défor- mation lors de l’implantation, en résistant à un couple de serrage important. D’autre part, à l’instar d’une vis de couverture ou d’un pilier de cicatrisation, il sera retiré uni- quement à la pose de la prothèse défini- tive et permettra au milieu interne de l’im- plant de rester hermétique aux bactéries durant toute la période de cicatrisation et ce jusqu’au
Les implants (Fig.3 et 4) : Constitués de titane grade 4B étiré à froid, ce sont des implants Champions® (R)Evolution, ils pos- sèdent une surface rugueuse blastée au zirconium, améliorant l’affinité et l’adhé- sion des ostéoblastes à sa surface amé- liorant ainsi sont ostéointégration [18]. Coniques et cylindro-coniques, leur géo- métrie s’appuie sur des macrospires in- duisant une meilleure accroche et sta- bilité sur le corps de l’implant ainsi que des microspires sur le col optimisant l’ac- croche de l’implant sur sa partie transcor- ticale. Les implants sont biblocs, avec leurs connexions internes coniques (Fig.3), pos- sèdent une plateforme switching et une partie supérieure appelée le Shuttle (Fig.4), vissée sur l’implant, ayant une extrême pré- cision avec une tolérance de seulement 0,6 microns. Le Shuttle va jouer un double rôle : d’une part, il protège d’une défor- mation lors de l’implantation, en résistant à un couple de serrage important. D’autre part, à l’instar d’une vis de couverture ou d’un pilier de cicatrisation, il sera retiré uni- quement à la pose de la prothèse défini- tive et permettra au milieu interne de l’im- plant de rester hermétique aux bactéries durant toute la période de cicatrisation et ce jusqu’au  vissage de la couronne défini- tive. C’est ce Shuttle qui va accueillir à la fin de la pose de l’implant, un capuchon trans- gingival biocompatible en PEEK fixé par clipsage, qui sera le futur pilier implantaire anatomique provisoire ou Individualized Anatomic Gingival-Clix (Fig.5) il permet- tra une cicatrisation homothétique de la gencive et de l’alvéole pendant la période d’ostéointégration de l’implant.
vissage de la couronne défini- tive. C’est ce Shuttle qui va accueillir à la fin de la pose de l’implant, un capuchon trans- gingival biocompatible en PEEK fixé par clipsage, qui sera le futur pilier implantaire anatomique provisoire ou Individualized Anatomic Gingival-Clix (Fig.5) il permet- tra une cicatrisation homothétique de la gencive et de l’alvéole pendant la période d’ostéointégration de l’implant.
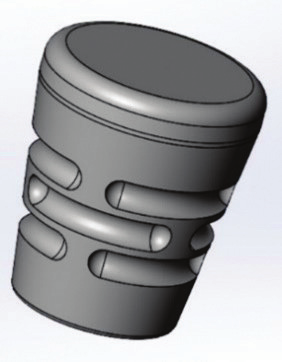 Le IAG ou Individualized Anatomic Gingival-Clix
Le IAG ou Individualized Anatomic Gingival-Clix
Il est la pierre angulaire de l’ensemble de la technique, il est en PEEK, l’un des 3 matériaux de choix avec le titane et la zircone pour l’affi- nité tissulaire et sa biocompatibilité [19] (Fig.5). Il va permettre d’enregistrer par une mini-em- preinte sectorielle en silicone l’anatomie de
l’alvéole du site d’extraction.Enfin, il va permettre de créer par isomoulage avec un composite biocompatible sans TEGDMA, HEMA, BPA, BISGMA le PureFill® Flow de chez Elsodent sur ce même IAG qui nous a servi pour l’empreinte, notre futur pilier implantaire anatomique provisoire sur mesure.
Méthode et protocoles opératoires step-by-step
• TEMPS CHIRURGICAL : 30-45 MIN
1 Pré-Désinfection du site opératoire à l’aide d’une solution bactéricide à large spectre (type chlorhexidine).
2 Anesthésie locale.
3 Passage du déterreur en intramusculaire de la dent concernée ainsi que des dents adjacentes
4 Avulsion atraumatique de la dent par séparation radiculaire
5 Curetage minutieux de l’alvéole.
6 Greffe de tissu conjonctif enfoui vestibulaire par technique
de l’enveloppe en option, en fonction de la situation clinique.
7 Utilisation d’un foret pointeur de section triangulaire qui, par son extrémité graduée et travaillante, permet une bonne attaque sur le site de forage sans risque de déraper.
On peut ainsi avec la longueur de l’implant à placer, déterminer la longueur totale du forage. À noter ici le sous-forage en première intention.
8 La variante est de forer et placer l’implant au travers d’un guide chirurgical.
9 Radiographie de contrôle possible à ce stade pour confirmer l’axe et la profondeur du forage.
10 Contrôle de l’intégrité des parois osseuses par une sonde.
11 Insertion de l’implant et phase d’expansion osseuse avec utilisation du propre implant en vissage dévissage en ne dépassant pas les 35 Ncm de couple de serrage afin de garantir en fin d’insertion une stabilité primaire adéquate et reproductible tout en ne comprimant pas en excès l’os. Finir l’insertion avec le col de l’implant 2 à 3 mm sous la limite de la crête osseuse alvéolaire périphérique pour garantir un espace biologique implantaire futur suffisant. Lors de la pose sur un site prémolaire, il faut enfouir un peu plus l’implant car l’espace mésio-distal est plus étroit que sur une molaire, l’espace biologique implantaire développé global en serait réduit.
12 Utilisation d’une fraise de trépan calibrée et bénéficiant d’une butée d’enfoncement pour détourer l’os autour du Shuttle per- mettant la future insertion complète du IAG sans buter sur l’os.
13 Mise en place du biomatériau de comblement, particules d’os cortico-spongieux hétérologues, Gen-Os de chez Ostéobiol® par la technique du sticky bone , on remplit l’ensemble des hiatus bordant l’implant en foulant bien l’ensemble ce qui aboutira à une structure plastique agglomérée et compacte.
14 Utilisation d’une membrane de PRF précédemment trouée et découpée à la forme de l’alvéole, qui sera insérée autour du Shuttle et recouvrira l’ensemble de la greffe osseuse (permet d’un point de vue technique un enregistrement facilité
de l’alvéole en minimisant l’englobement de particules osseuses lors de l’empreinte avec le silicone).
• TEMPS DE RÉALISATION DU PILIER ANATOMIQUE : 15 MIN
1 Mise en place du IAG par simple clipsage, un trait horizontal de marquage vers le vestibule peut être effectué avec une fraise sur le haut du gingival clix anatomique immédiat (IAG) en dehors de la bouche du patient, pour faciliter le réparage et son insertion par la suite.
2 Empreinte de l’alvéole avec du silicone light fast type Hydrorise Light Body Fast set® de chez Zhermack® en bouche (temps de prise 2min30s), utilisation d’une simple pince gouge pour déclipser l’IAG.
3 Clipsage du IAG homothétique sur un analogue hors bouche.
4 Isoler l’intrados du IAG avec de la vaseline pour éviter l’adhésion non souhaitée de la future empreinte entre les deux silicones.
5 Empreinte de l’intrados du IAG hors de la bouche du patient, utilisation d’un silicone Hydrorise heavy fast® de chez Zhermack (temps de prise 3min30s)
6 Retrait du silicone light à l’aide d’une sonde.
7 Passage de l’air flow (Poudre plus de chez EMS®) et mordançage pour enlever les restes éventuels de vaseline sur l’empreinte qui nuiraient au futur collage du composite flow.
8 Mise en place d’une couche d’adhésif type MR2 (ici Optibond FL Solo plus) et photopolymérisation de celle-ci.
9 Instillation du composite en remplissant le négatif de l’alvéole
créé, ici un composite flow biocompatible : PureFill Flow de chez Elsodent® sans TEGDMA, HEMA, BPA, BISGMA. Pour une meilleure réponse tissulaire
10 Photopolymérisation du composite.
11 Polissage de l’intrados du IAG
12 Désinfection à l’aide d’une solution antiseptique
13 Rinçage du IAG
14 Clipsage du IAG sur le Shuttle
15 Radiographie rétro-alvéolaire de contrôle
FIN DE L’INTERVENTION, 6 MOIS DE CICATRISATION TOTALE
• TEMPS PROTHÉTIQUE EMPREINTE : 15 MIN
1 Déclipsage du IAG
2 Mise en place d’un transfert en PEEK clipsé sur le Shuttle
3 Contrôle visuel de la bonne insertion de celui-ci (pas besoin de radiographie, moins invasif pour le patient)
4 Empreinte classique en double mélange avec un silicone light fast par une technique SNAP-ON modifiée (on n’a pas besoin de rajouter une pièce vissée dans l’implant car le Shuttle
est déjà présent) simplifiant la procédure, et améliorant la
préservation de l’intégrité des tissus péri-implantaires.
5 Photographie macro-perpendiculaire au Shuttle, cette photo est importante pour guider le prothésiste dans l’objectivation des limites anatomiques de l’alvéole. En effet par la présence du diamètre du Shuttle qui est connue et standardisée il va pouvoir extrapoler par une simple règle de trois les dimensions exactes du futur profil anatomique de la prothèse transvasée d’usage.
6 Empreinte de l’antagoniste.
7 Prise de l’occlusion par un mordu.
8 Clipsage du IAG précédemment désinfecté.
• TEMPS PROTHÉTIQUE FINAL PROTHÈSE D’USAGE : 30 MIN
1 Déclipsage du IAG
2 Dévissage du Shuttle
3 Visage de la couronne transvasée à la main (environ 10 Ncm)
4 Contrôle de l’insertion complète avec une radio rétro alvéolaire
5 Contrôle de l’occlusion et des points de contact
6 Serrage final à la clé dynamométrique à 35 Ncm
7 Contrôle final des points de contacts
8 Obturation du puit de vis sous digue (téflon + composite)
9 Réglage de l’occlusion finale
10 Polissage final
• INCONVÉNIENTS DES AUTRES TECHNIQUES EXISTANTES
1 Un collage directement sur le site d’extraction => risque de fracture inopinée lors de la phase de cicatrisation par la fragilité du collage (impossible de gérer un collage au sec
sans humidité, compliqué d’appliquer l’adhésif…) impossible de garantir un collage conforme car celui-ci sera contaminé par le sang et tous les fluides environnants. Le risque final est un échec du traitement par contamination du biomatériau greffé et de l’implant.
2 Un système CAD-CAM d’empreinte optique
complexifiant et rallongeant les temps opératoires.
3 Des surfaces rugueuses sur les piliers provoquant une plus grande adhésion bactérienne et perturbant la cicatrisation du site.
4 Des « vis » pour la fixation des piliers provisoires multipliant ainsi les accastillages et les micro-gaps entre la bouche et le site d’extraction, autant de portes d’entrées pour les bactéries. Ceci en phase de cicatrisation comme en phase prothétique transvissée avec des piliers définitifs à plusieurs éléments étagés rendant compliqué, voire impossible de garantir
une absence de pénétration bactérienne dans l’ensemble, augmentant les complications à long terme des traitements [20]
5 Plusieurs piliers de différentes tailles et formes, multipliant
ainsi le stock et complexifiant l’intervention
6 Un système de pilier vissé dans la connexion interne de l’implant, augmentant le risque de fuite de particules osseuses dans le pas de vis interne de l’implant lors des différentes manipulations de vissages/dévissages, complexifiant l’intervention et obligeant parfois un nettoyage complet de la greffe osseuse pour enlever les particules qui se seraient projetées dans le pas de vis interne de l’implant rendant le vissage du pilier impossible…
7 Techniques d’empreintes par transfert pick-up, plus invasives et complexes à mettre en œuvre
◦ APPORTS CLINIQUES DU IAG
1 Rapidité de mise en œuvre : moins de 15min pour
réaliser un Pilier de cicatrisation Anatomique implantaire
2 Système Clipsable, aucun micro-gap accessible aux bactéries, herméticité garantie de la surface buccale vers le site extractionnel depuis l’accastillage.
3 1 seule pièce pour tous les cas ! qui sert de base pour le futur pilier comme pour la prise d’empreinte de l’alvéole et ce, pour l’ensemble des molaires et prémolaires.
4 Technique d’empreinte simplifié : et moins invasive. L’empreinte est fermée et ne nécessite pas le démontage ni le vissage d’éléments supplémentaires, celle-ci se fait par
une technique SNAP-ON modifiée. En plus de la rapidité et
de la facilité d’exécution, l’avantage réside dans l’absence de contamination bactérienne des zones de connexion par une absence de vissage, dévissage comme pour les techniques PICK-UP ou POP-UP. Enfin, le contrôle du positionnement et de l’enfoncement du transfert ne nécessite pas de radiographie de contrôle, ce qui fait encore gagner une étape clinique.
5 Collage efficient hors de la bouche du patient garantissant
la pérennité du pilier en phase de cicatrisation.
6 Préservation de l’intégrité de la connexion interne de l’implant jusqu’à la pose finale de la couronne ! limitant à son minimum la pénétration bactérienne, par le Shuttle et le système clipsable.
7 Surface lisse (diminuant l’adhésion bactérienne) en PEEK, l’un des 3 matériaux de choix (avec la zircone et le titane polis) pour l’adhésion fibroblastique et la santé gingivale.
8 Précision dans la transmission des informations au prothésiste avec la photo perpendiculaire de l’alvéole avec le Shuttle.
9 Restauration finale d’usage de type couronne transvissée sur
un pilier unique de collage type Ti-base (ici un pilier de collage de type GH1 de chez Champions) permettant de créer un pilier hybride personnalisé tout en maîtrisant les coûts de fabrication, de manière simple, efficace et aux dernières normes biologiques. Notamment, en laissant la partie transgingivale
de la couronne en zircone polie pour une meilleure réponse tissulaire périphérique. Ce type de restauration répond à la nécessité de réduire la multiplicité des interfaces n’ayant ainsi qu’une seule zone de connexion mécanique, celle entre le pilier et la connexion interne de l’implant le tout en platform- switching (tolérance inférieure à 0,6 microns), répondant
ainsi aux exigences actuelles de diminution des micro-gaps, diminution de la contamination bactérienne et assurant la pérennité à long terme du traitement [21-22]
10 Simplification des protocoles pour une reproductibilité et
une normalisation des résultats.
Cas Clinique N° 1
Un premier cas pour illustrer les différentes étapes de la réalisation step-by-step du IAG
(Fig.6 à 20) - M. P. 51 ans, sans antécédents particuliers présen- tant une dent N°46 à extraire pour cause d’une fracture basse verticale ne permettant plus sa conservation.
Pas de problème de santé général et rien à signaler d’un point de vue odonto-stomatologique. La décision a été prise de réaliser une extraction-implantation immédiate avec comble- ment alvéolaire et confection d’un pilier anatomique implantaire provisoire clipsable sur la 46, avec un Champions® (R)Evolution en 4x14 mm et un IAG (Champions®).
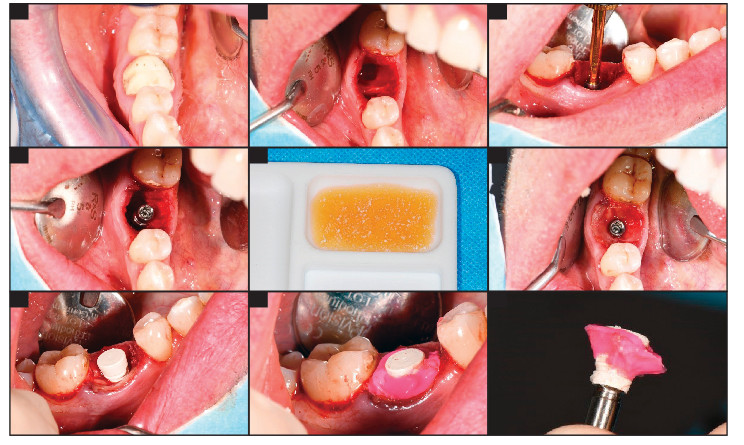
Fig.6 : Situation initiale de la dent N°46 sous provisoire. Fig.7, 8 et 9 : Extraction atraumatique avec séparation de racines et curetage alvéolaire. Placement de l’implant à 35 Ncm dans l’axe prothétique, c’est à ce stade que l’on peut passer le Bone Mills si nécessaire (cette étape sera visible sur un autre cas). Fig.10 : Préparation du sticky bone. Fig.11 : Comblement osseux de l’alvéole type sticky bone et mise en place d’une membrane de PRF de recouvrement. Fig.12 : Clipsage du IAG sur le Shuttle. Fig.13 : Empreinte de l’alvéole avec du silicone light. Fig.14 : Vue de l’intrados de l’empreinte clipsée sur le transfert, application d’une couche séparatrice de vaseline
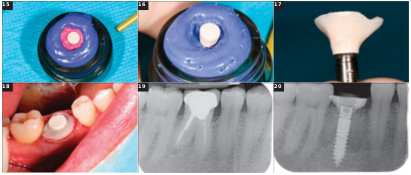
Fig.15 : Empreinte de l’enregistrement de l’alvéole. Fig.16 : Dépose du silicone light autour du IAG, dégraissage avec l’Airflow et etching, séchage, mise en place d’une couche d’adhésif, photopolymérisation et remplissage du hiatus nouvellement créé par du composite flow et photopolymérisation finale de l’ensemble. Fig.17 : Vue de l’intrados du IAG poli avant désinfection. Fig.18 : Mise en place du IAG par simple clipsage. Fig.19 et 20 : Radiographie rétro-alvéolaire pré- et post-opératoire .
Cas Clinique N° 2
Un deuxième cas pour mettre en perspective
la technique avec le IAG décrite dans cet article et une technique conventionnelle sur 36 et 46.
(Fig.21 à 46) - Mme T. 42 ans sans antécédents particuliers pré- sentant un implant en 36 Astra Tech® posé antérieurement par un confrère par une technique en 2 temps, qui est ostéointé- gré, ainsi qu’une 46 à extraire pour cause d’atteinte de furca- tion, d’échec de reprise et traitement radiculaire et un délabre- ment important sous-jacent, ne permettant plus la réalisation conforme d’une couronne fixée classique.
Pas de problème de santé général et rien à signaler d’un point de vue odonto-stomatologique. La décision a été prise de pratiquer une extraction-implantation immédiate avec comblement alvéolaire et confection d’un pilier anatomique implantaire provisoire clipsable sur la 46, avec un Champions® (R) Evolution en 4x12 mm et un IAG (Champions®). Une greffe de conjonctif enfoui en vestibulaire de 36 a également été proposée mais refusée à ce stade. Malgré les avertissements appuyés, la patiente n’a pas souhaité procéder de suite à la greffe de conjonctif enfoui en vestibulaire de 36 pour améliorer la situation des tissus péri-implantaires sur ce site ayant subi une forte résorption.
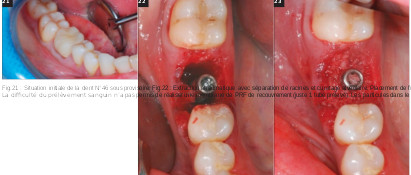
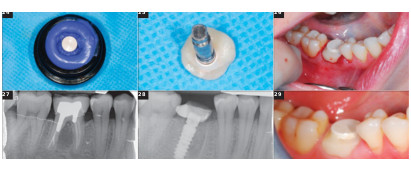
Fig.24 : Réalisation du IAG suivant le protocole. Fig.25 : Vue de l’intrados du IAG polis. Fig.26 : Mise en place du IAG par simple clipsage. Fig.27 et 28 : Radiographie rétro-alvéolaire pré- et post-opératoire. Fig.29 : cicatrisation du site de 46 à 7 jours.
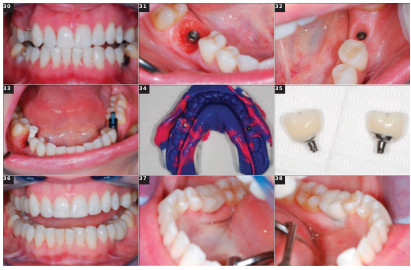
Fig.30 : À ce stade on a effectué un éclaircissement dentaire, on peut constater également avec cette vue en bout à bout d’ensemble la différence
de configuration des tissus péri-implantaires entre le secteur 36 (méthode conventionnelle et le secteur 46 avec le IAG). Fig.31 et 32 : Après 6 mois
de cicatrisation, dépose du IAG pour la réalisation de l’empreinte, on peut constater l’étendue de la surface de l’espace biologique implantaire comparé à la 36. Fig.33 : Mise en place des transferts, nécessitant une radiographie et contrôle pour la 36 et un simple contrôle visuel d’enfoncement pour la 46. Un vissage/dévissage par technique Pick-up avec une perforation du porte-empreinte sera également nécessaire sur la 36 alors que pour la 46 un simple clipsage et déclipsage du transfert qui sera pris dans le silicone lors du retrait de l’empreinte suffit. Fig.34 : Vue de l’intrados de l’empreinte double mélange. Fig.35 : Prothèse transvissée d’usage : à gauche la 46 avec le pilier hybride personnalisé (GH1 Champions) réalisée avec l’ensemble de la zone transgingivale en zircone poli, à droite 36 réalisée à l’aide d’un pilier titane usiné anatomique Astra Tech. Réalisation Laboratoire Hornbeck Dentallab,
Luxembourg. Fig.36, 37 et 38 : Situation finale après le vissage définitif à 35 Ncm et le réglage de l’occlusion des deux couronnes, on peut constater
la différence d’intégration biologique et esthétiques des secteurs 46 et 36.
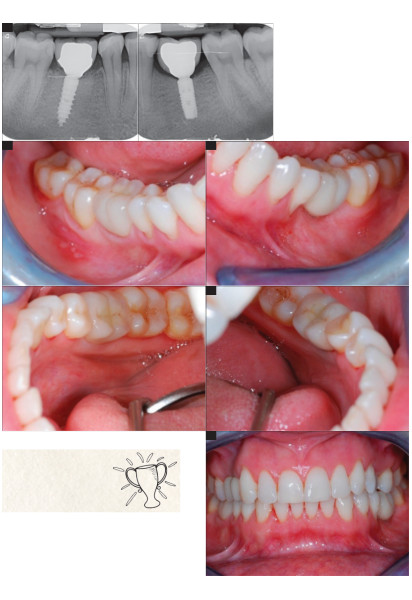
Fig.39 et 40 : Radiographies rétro- alvéolaires post-opératoires (36 et 46).
Fig.41, 42, 43, 44, 45 : Contrôle à
6 mois post-opératoire, on peut constater une préservation des papilles, la parfaite intégration esthétique et biologique de la 46, la patiente à ce stade a changé d’avis et une greffe gingivale de tissu conjonctif enfoui en vestibulaire de 36 est prévue pour améliorer l’environnement tissulaire péri-implantaire.
Cette technique chirurgicale ainsi que les dispositifs médicaux permettant de la réaliser ont fait l’objet de 2 brevets internationaux.
Elle s’inscrit dans une évolution de paradigme, avec comme philosophie et prérogative première le respect absolu du biomimétisme et de la biologie de nos patients, ou la normalisation, la reproductibilité et la prédictibilité de nos interventions sont les maîtres mots pour accéder à une pratique sereine, efficiente et mini-invasive. •••